Optymalizowanie leczenia uporczywych objawów GERD z uwzględnieniem tzw. terapii dodanej

Podstawą leczenia choroby refluksowej są leki hamujące wydzielanie kwasu solnego. Inne farmaceutyki poprawiają skuteczność terapii i pozwalają na jej zindywidualizowanie zależnie od potrzeb chorego, jego trybu życia i aktywności choroby. Istotna jest też zmiana złych nawyków żywieniowych, prowadzenie aktywnego trybu życia i wyeliminowanie innych czynników wpływających na suboptymalne efekty terapii.
Autor: Patryk Smoliński
Wstęp
Pandemia zakażeń SARS-CoV-2 w istotny sposób przesunęła wagę problemów zdrowotnych na całym świecie. Nie oznacza to jednak, że chorób onkologicznych, kardiologicznych czy wreszcie gastrologicznych jest mniej lub że wymagają one mniejszej uwagi. Można wyciągnąć takie wnioski ze względu na niższą częstotliwość zgłoszeń pacjentów z ich powodu do lekarzy rodzinnych czy innych specjalistów. Z pewnością jest wprost przeciwnie. Choroby te nie tylko nie zniknęły, ale najpewniej niedoleczone lub nieleczone w ogóle – będą powodować wzrost zapadalności na związane z nimi powikłania w kolejnych latach. Za wcześnie obecnie na konkretne wyniki analiz epidemicznych, ale już z obserwacji onkologów można wnioskować, że z powodu pandemii wiele nowotworów jest rozpoznawanych zbyt późno lub ich diagnostyka z przyczyn epidemiologicznych była odraczana. Z naszych obserwacji wynika, że od czasu luzowania obostrzeń epidemicznych coraz więcej pacjentów zgłasza się do gastroenterologów z nawrotami objawów ze strony przewodu pokarmowego z uwagi na czasowy brak dostępu do usług medycznych. Choroba refluksowa (gastroesophageal reflux disease – GERD) może być tego modelowym przykładem również dlatego, że lockdown w istotny sposób ograniczył aktywność ludzi i zapewne wpłynął na nasilenie tzw. złych nawyków żywieniowych, nierzadko współistniejących ze wzrostem BMI, co bezpośrednio wpływa na objawy GERD.
Według danych polskich GERD może dotyczyć ponad jednej trzeciej populacji ogólnej, a u znamienitej większości chorych po postawieniu diagnozy i zastosowaniu leczenia objawy nawracają jeszcze w ciągu tego samego roku [1].
Rozpoznanie GERD w kontekście dostępnych opcji terapeutycznych
Obecnie dysponujemy kilkoma opcjami terapii GERD, które pomagają zwiększyć skuteczność leków hamujących wydzielanie kwasu solnego i stanowią względem nich tzw. terapię dodaną. Podstawową grupą leków w zaleceniach dotyczących GERD wciąż pozostają jednak inhibitory pompy protonowej (IPP).
Pierwsze preparaty IPP pojawiały się już ponad 30 lat temu i grupa ta wciąż jest rozwijana o nowe generacje, np. esomeprazol, dekslanzoprazol. Jak wiadomo, IPP cechują się wysoką skutecznością i dobrą tolerancją, przy czym coraz częściej dowiadujemy się o ich nieobojętnym wpływie na organizm człowieka, szczególnie przy przewlekłym stosowaniu. Również pacjenci zwracają się do lekarzy z pytaniami o ich bezpieczeństwo i ewentualne alternatywne możliwości terapii. Na razie lekarze, mając świadomość zalet i wad terapii z użyciem IPP, dzięki nowym opcjom terapeutycznym i większej wiedzy w zakresie postępowania wspomagającego są w stanie lepiej ją ukierunkować, a nierzadko redukować dawki IPP lub skracać czas ich przyjmowania do minimum. Przy uwzględnieniu powyższych zastrzeżeń należy jednak stwierdzić, że hamowanie wydzielenia kwasu solnego wciąż stanowi podstawę leczenia GERD, a to właśnie IPP są głównymi lekami w tym zakresie i jako takie nie tylko wpływają na aktywność choroby wyrażającą się objawami, lecz także cechują się działaniem przeciwzapalnym.
Klasyczne rozpoznanie objawów GERD w większości przypadków nie jest trudne – opiera się na przeprowadzeniu z pacjentem wywiadu w kierunku nawrotowych (uciążliwych) dolegliwości polegających na zarzucaniu treści poposiłkowej do przełyku i uczucia pieczenia (palenia), czyli tzw. zgagi. Za kłopotliwe z definicji przyjęto uznawać objawy o łagodnym nasileniu występujące przynajmniej 2 dni w tygodniu lub objawy o cięższym nasileniu (tj. pogarszające ogólne samopoczucie) występujące przynajmniej 1 dzień w tygodniu. Pomocne jest też wykonanie pH-metrii z impedancją i endoskopii w wybranych przypadkach. W praktyce klinicznej najprostszy do przeprowadzenia jest test z IPP (tzw. test omeprazolowy), który polega na przyjmowaniu leków z tej grupy przez 14 dni. Ustąpienie lub znaczne złagodzenie objawów po tym czasie potwierdza rozpoznanie i ukierunkowuje przewlekłą terapię [2–4].
Postaci GERD klasyfikuje się według powszechnie uznawanego schematu montrealskiego (ryc. 1). Większych problemów może przysparzać lekarzom praktykom wykluczenie chorób, które naśladują objawy GERD. W celu wykluczenia choroby nowotworowej należy uwzględnić tzw. objawy alarmowe, np. zaburzenia połykania, ból przy połykaniu, spadek masy ciała, anemię w badaniu laboratoryjnym lub guz jamy brzusznej w badaniu fizykalnym, co wymaga niezwłocznego pogłębienia diagnostyki.

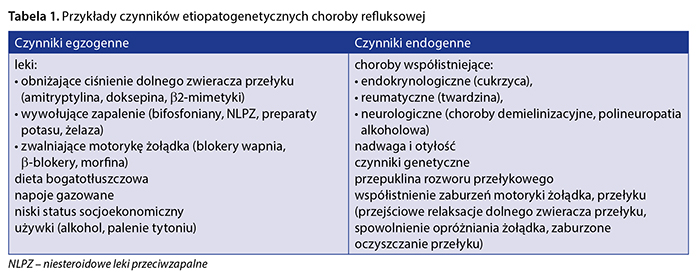
Porządkując grupy dostępnych leków i wyrobów medycznych o udowodnionej skuteczności w leczeniu GERD, należy odnieść się bezpośrednio do patofizjologii tego schorzenia. Przyczyną GERD mogą być bowiem zarówno czynniki egzogenne (np. niewłaściwa dieta, nadwaga, używki), jak i endogenne (nadkwaśność, zaburzenia motoryki), a także jatrogenne, w tym pooperacyjne (niewydolność wpustu, odźwiernika itp.) (tab. 1).
W odniesieniu do trybu życia należy pamiętać, że nie tylko brak aktywności fizycznej wiąże się z rozwojem GERD. Intensywna aktywność fizyczna, a zwłaszcza trening siłowy, jazda na rowerze, bieganie, wpływają na wzrost częstotliwości refluksu i zwiększenie ekspozycji przełyku na kwas [5]. Na ogół stwierdza się jednak kilka czynników sprawczych, a ich częściowe eliminowanie zwykle nie prowadzi do pełnego powodzenia terapii. Z tego powodu tak ważna jest kompleksowa analiza stylu życia oraz właściwe prowadzenie farmakoterapii (przyjmowanie IPP zgodnie z zasadami), aby nie uznać przedwcześnie słabej skuteczności terapii i nie zlecać niepotrzebnych konsultacji czy kolejnych badań.
Należy wyraźnie podkreślić, że badanie endoskopowe w znamienitej większości przypadków może odpowiedzieć na pytanie, czy pacjent choruje na GERD, ale nie musi. To badanie służy bowiem do poszukiwania powikłań GERD (w tym odróżnienia postaci nadżerkowej od nienadżerkowej) lub innej etiologii objawów, takiej jak eozynofilowe zapalenie przełyku czy przełyk Barretta. Postaci nienadżerkowe GERD są częstsze i nie należy się w ich przypadku spodziewać zmian makroskopowych. Badanie endoskopowe należy bezwzględnie wykonać wyjściowo u chorych, u których objawy trwają długo (co najmniej 5 lat) lub występują tzw. objawy alarmowe, a także u osób z czynnikami ryzyka chorób nowotworowych, zwłaszcza w przypadku wysokiego prawdopodobieństwa rozwoju przełyku Barretta (otyłość, płeć męska, rasa biała, wiek powyżej 50 lat – w Polsce ze względu na częste współistnienie objawów GERD i dyspepsji obniża się tę granicę do 40–45 lat) [2, 3]. W takich sytuacjach ryzyko powikłań i/lub schorzeń organicznych istotnie wzrasta, a przedłużanie terapii empirycznej może maskować objawy choroby, której skutki bez wdrożenia diagnostyki z czasem mogą być nieodwracalne.
Odrębnym zagadnieniem pozostają tzw. postaci pozaprzełykowe o udowodnionym związku z GERD: kaszlowa, krtaniowa, astmatyczna, nadżerek zębowych. W tych przypadkach konieczne są dodatkowe narzędzia diagnostyczne, takie jak badanie pH-metryczne, laryngologiczne, stomatologiczne, konsultacja pulmonologiczna. Pozwalają one w związku z typowymi objawami GERD leczyć pacjenta przez dłuższy okres, zwykle zwiększonymi dawkami IPP. Szczegółowe postępowanie w takich sytuacjach wykracza poza ramy niniejszego opracowania, ale warto wspomnieć, że zwykle GERD nie jest jedyną przyczyną objawów związanych z takimi postaciami i należy zawsze uwzględnić wielodyscyplinarną diagnostykę i terapię. Przykładem jest postać kaszlowa, gdzie GERD może współistnieć z mikroaspiracją treści oskrzelowej i zespołem ściekania po tylnej ścianie gardła. Wówczas jednokierunkowe leczenie zakończy się niepowodzeniem [6].
Możliwości indywidualizacji terapii GERD – dodane leki i wyroby medyczne
Analizując standardy terapii GERD, w pierwszej kolejności należy ocenić wskazania do przewlekłego stosowania IPP. W przypadku objawów uporczywych, których definicja opiera się na częstotliwości lub nasileniu, IPP zaleca się stosować przez 4–8 tygodni. W przypadku objawów incydentalnych, leczonych w tzw. trybie na żądanie, IPP nie mają przewagi nad innymi grupami terapeutycznymi, a wręcz nie znajdują zastosowania ze względu na czas potrzebny do uzyskania pożądanego efektu (powyżej 24 godzin). W takiej sytuacji rekomendowane są leki i wyroby medyczne o innym, szybszym mechanizmie działania: alkalia, H2-blokery i in. [2].
Po ustaleniu postępowania dużym problemem pozostaje fakt nieskuteczności terapii IPP. Typowo objawy powinny się wycofać lub ulec znacznej redukcji w ciągu 4–8 tygodni od początku przyjmowania dawek standardowych raz na dobę. Przy ciągłym utrzymywaniu się objawów i ponownym uwzględnieniu właściwego leczenia, w tym eliminowania czynników endo- i egzogennych związanych z GERD, można zwiększać częstotliwość dawki standardowej do 2 razy na dobę przez 8–12 tygodni lub – przy uwzględnieniu farmakodynamiki leku – zmienić preparat IPP [2, 3]. Przykładowo – u pacjentów z częściową odpowiedzią na dany IPP, który jest metabolizowany głównie przez cytochrom CYP2C19, można uwzględnić jego zamianę na IPP, którego metabolizm odbywa się inną drogą i nie ma wpływu na stężenie i czas utrzymywania się aktywnej substancji leczniczej we krwi. Osoby rasy kaukaskiej w 70% są bowiem typowymi szybkimi metabolizerami CYP2C19. Tym też m.in. można tłumaczyć wyższą skuteczność u niektórych pacjentów esomeprazolu czy lanzoprazolu w odniesieniu do standardowej dawki omeprazolu w leczeniu GERD [3, 4]. Należy pamiętać, że zaledwie połowa pacjentów z nienadżerkową postacią GERD (tzw. NERD) odpowiada na standardowe dawki IPP (co może wynikać również z udziału refluksatu niekwaśnego). Szybsze ustąpienie objawów obserwuje się u pacjentów z postaciami nadżerkowymi, choć w przypadku ciężkich GERD odpowiedź ta może być niepełna lub wymagać dłuższej terapii. O ile zatem z jednej strony oporność na leczenie dawkami standardowymi IPP częściej dotyczy postaci GERD bez uszkodzenia przełyku, to z drugiej pacjenci z ciężkimi GERD (tj. C i D wg endoskopowej klasyfikacji Los Angeles) wymagają większych dawek i dłuższego czasu terapii do pełnego wyleczenia niż pacjenci z NERD lub z GERD w klasie A i B. Ta wiedza pozwala na właściwe ukierunkowanie leczenia. Warto też pamiętać o możliwości wykorzystania blokerów receptora H2, szczególnie u pacjentów z nocnymi epizodami refluksu (np. famotydyna, ranitydyna – niektóre preparaty decyzją GIF wycofane w 2019 r. z powodu wykrytej w nich rakotwórczej nitrozodimetyloaminy). Wpływają one na tzw. nocne (podstawowe) wydzielanie kwasu – w odróżnieniu od IPP, które hamują wydzielanie kwasu indukowane pokarmem. W terapii blokerami receptora H2 należy jednak uwzględnić występowanie zjawiska tachyfilaksji, które zaznacza się już po 5 dniach od rozpoczęcia ich stosowania [2, 3]. Z tego powodu blokery H2 straciły rekomendację w przewlekłej terapii GERD i dla utrzymania skuteczności leczenia wskazane są okresowe przerwy w ich stosowaniu.
Brak odpowiedzi terapeutycznej po 8 tygodniach od podwojenia standardowej dawki IPP pozwala na rozpoznanie choroby refluksowej opornej na leczenie. Dotyczy to ok. 20% pacjentów. Tych chorych kieruje się m.in. na pH-metrię z impedancją, która różnicuje, czy refluks utrzymuje się mimo leczenia, czy też powodem objawów nie jest GERD. W taki sposób można zidentyfikować refluks niekwaśny lub zaburzenia czynnościowe przełyku (zgaga czynnościowa, nadwrażliwość przełyku na refluks) jako przyczyny oporności na leczenie. Uwzględnia się też inne schorzenia o symptomatologii podobnej do GERD, ale niemające z nim związku przyczynowego, takie jak zaburzenia psychologiczne i choroby psychiatryczne [2].
Jak wspomniano, brak odpowiedzi na standardowe dawki IPP stosowane przez 8 tygodni może być wskazaniem do dalszej modyfikacji leczenia. Na tym etapie można też wprowadzać terapię dodaną do IPP z wykorzystaniem leków prokinetycznych i antyregurgitacyjnych, redukujących objawy poposiłkowe, efekt „kwaśnej kieszeni”, a także objawy nocne. Wprowadzanie terapii dodanej do leków podstawowych lub – w przypadku dobrej odpowiedzi – zastosowanie jej w miejsce leków podstawowych pozostaje alternatywą leczenia objawów GERD i w znacznej mierze indywidualizuje postępowanie z chorym. Prokinetyki są grupą leków, których mechanizm działania polega na pobudzaniu aktywności motorycznej odźwiernika (przyspieszenie opróżniania żołądka) i zwiększaniu napięcia dolnego zwieracza przełyku. Mogą mieć zastosowanie u pacjentów, u których skuteczność IPP jest ograniczona przez współistniejące zaburzenia motoryki żołądka. Efekt terapii GERD w takim przypadku jest wyraźny przy łącznym stosowaniu z IPP, co całościowo zwiększa jej skuteczność, skraca czas leczenia objawów, a także może prowadzić do redukcji dawek IPP, co jest szczególnie ważne w kontekście działań niepożądanych tej grupy leków (SIBO, niedobór witaminy B12, zaburzenia wchłaniania żelaza, infekcje Clostridium difficile). Prokinetyki (obecnie w praktyce klinicznej głównie itopryd) stosuje się kilkanaście minut do pół godziny przed posiłkami [7, 8].
W ostatnich latach coraz częściej wprowadza się preparaty antyregurgitacyjne, których osłonowy efekt uzyskuje się dzięki polisacharydom pozyskiwanym z alg morskich (tzw. alginiany) czy kwasu hialuronowego z siarczanem chondroityny wspomagających gojenie zmian śluzówkowych (np. Esoxx®). Alginiany są dostępne zarówno w monoterapii (Gastrotuss®, Gaviscon®, Gastroalg®), jak i w skojarzeniu ze specjalnie opatentowanym środkiem o właściwościach mukoadhezyjnych i gastroprotekcyjnych (Mucosave®), znanym jako Alugastrin® 3 Forte. Kompleks Mucosave® jest swoistą nowością w portfolio produktów farmaceutycznych skutecznych w GERD. Jako ekstrat pozyskiwany z liści opuncji figowej i oliwki europejskiej w trójskładnikowym wyrobie medycznym (z aliginianem sodu i węglanem wapnia) wpływa na hamowanie refluksu żołądkowo-przełykowego i nadkwaśności, chroni przełyk i żołądek przed gastrotoksycznym działaniem patologicznej treści soku żołądkowego. Preferowaną formą podania są saszetki (podwójna dawka substancji czynnej w porównaniu z tabletkami) stosowane wieczorem przed snem i w razie potrzeby w ciągu dnia po posiłku. Zawiesinę przygotowuje się przez zalanie proszku 1/2 szklanki wody i zamieszanie. Jej przyjęcie umożliwia powlekanie błony śluzowej przełyku na całej jego długości. Ten wyrób medyczny cechuje się wysokim wskaźnikiem bezpieczeństwa i co ważne – jest też wysoce skuteczny w przypadku refluksu niekwaśnego, refluksu krtaniowo-gardłowego czy objawów nocnych, które odpowiadają za defragmentację snu i pogorszenie jakości życia.
Alginiany jako grupa nie mają istotnego wpływu na pH treści żołądkowej, co wskazuje na ich odległe bezpieczeństwo przy przewlekłym stosowaniu. Nie stwierdzano typowych dla IPP działań niepożądanych, jak również negatywnych efektów po nagłym odstawianiu (tzw. efekt z odbicia). Co więcej – mogą być z powodzeniem stosowane jako terapia dodana do IPP lub przy występowaniu objawów z odbicia (reaktywnej hipergastrynemii), czyli nasilenia lub nawrotu refluksu przy próbie zbyt szybkiego odstawiania IPP, co nierzadko czynią sami pacjenci bez uzgodnienia z lekarzem. Tę grupę terapeutyczną można też wykorzystywać w okresie pomostowym przed gastroskopią diagnostyczną, gdy zaleca się odstawienie IPP, a objawy GERD wciąż się zaznaczają i nie są możliwe do zaakceptowania. Odstawienie IPP zawsze powinno się odbywać w sposób strategiczny, oparty na zmniejszaniu dawki (jeśli to możliwe, np. z 40 mg do 20 mg omeprazolu) i częstotliwości dawkowania (co drugi, co trzeci dzień przez 1–2 tygodnie) tym dłużej, im dłużej leki te były stosowane w terapii przewlekłej. W związku z tym, jak również przy świadomości odległych zdarzeń niepożądanych naczelną zasadą w terapii IPP (po uzyskaniu poprawy) jest ich stosowanie najkrócej i w najmniejszych dawkach, jak to tylko możliwe. Przeciwdziałanie pojawieniu się nawrotów w tym czasie lub ich leczenie również może się odbywać przy udziale leków i wyrobów dodanych, w tym H2-blokerów czy alginianów w monoterapii lub w terapii złożonej (Mucosave®).
W przypadku braku skuteczności powyższego postępowania po ok. 8–12 tygodniach należy zalecić wykonanie badania endoskopowego. Jeśli jego wynik jest prawidłowy, może być podstawą do skierowania pacjenta do gastroenterologa w celu poszerzenia diagnostyki, np. o badanie pH-metryczne z impedancją i manometrią (ryc. 2) [2].

Możliwości leczenia zabiegowego GERD
Wobec stosunkowo wysokiej skuteczności zachowawczego leczenia GERD inwazyjne metody terapii są rzadziej zalecane. Warto jednak mieć świadomość ich istnienia, zwłaszcza że w ostatnim czasie, po uzyskaniu nowszych wyników badań klinicznych, obserwujemy wzrost ich znaczenia. Dotyczy to szczególnie małoinwazyjnych metod operacyjnych (np. laparoskopowa fundoplikacja metodą Nissena, Toupeta) czy endoskopowej ablacji termicznej (tzw. metoda Stretta). O ile wcześniej głównymi wskazaniami do ich przeprowadzenia były nietolerancja leków lub brak akceptacji farmakoterapii, o tyle dziś grupą docelową są pacjenci, u których dotychczasowe leczenie farmakologiczne nie przynosi poprawy lub współistnieją duża przepuklina wślizgowa, zwężenia pozapalne itp. [2–4].
W każdym takim przypadku w trakcie kwalifikacji należy jednak wykluczyć inne przyczyny braku skuteczności terapii lub nawrotów i zaostrzeń choroby, takie jak achalazja, rak przełyku, nieprzestrzeganie diety itp.
Informacje dla pacjentów
Choroba refluksowa z definicji jest chorobą przewlekłą. Może cechować się zaostrzeniami i długim okresem remisji. Obecnie dysponujemy coraz większym wyborem leków i innych procedur terapeutycznych pozwalających na zoptymalizowanie jej leczenia. W praktyce ambulatoryjnej najważniejsza jest edukacja pacjenta, nierzadko jego uspokojenie, poinformowanie, że właściwe postępowanie i pozostanie w stałym nadzorze terapeutycznym lub diagnostycznym nie wiąże się z poważnymi powikłaniami leczenia, zwłaszcza gdy zostaje ono wdrożone wcześnie.
Statystyki mówiące o 10-procentowym ryzyku zachorowania na przełyk Barretta i rozwoju w ok. 0,5% przypadków rocznie raka przełyku niekoniecznie muszą być wpisane w każdy scenariusz choroby, a wdrożenie odpowiedniego postępowania przedfarmakologicznego, w tym diety i redukcji masy ciała, najpewniej redukuje to ryzyko. Z tego powodu rola każdego lekarza, w tym lekarza rodzinnego, diabetologa czy kardiologa, w szczegółowym przedstawieniu pacjentom właściwego postępowania jest niebagatelna.
Ma to istotne znaczenie szczególnie w dobie wzrastającego znaczenia teleporad, wymuszonych pandemią SARS-CoV-2. Z uwagi na komfort pacjenta w dostępie do lekarza mają one szansę w mniejszym lub większym stopniu zadomowić się w systemie ochrony zdrowia jako nowa forma świadczenia medycznego również po jej wygaśnięciu. W tym celu już dziś powinniśmy przygotować się do właściwego ich realizowania. W przypadku teleporad związanych z GERD istotne znaczenie ma zwracanie uwagi na zgłaszane objawy alarmowe (np. chudnięcie, dysfagia), które są bezpośrednim wskazaniem do niezwłocznej diagnostyki. W innych przypadkach przy dokładnej ocenie na podstawie badania podmiotowego i ewentualnie dostępnych badań pomocniczych pozyskiwanych drogą elektroniczną w ściśle określonym czasie można obserwować skuteczność zleconej terapii kierunkowej GERD i reagować zależnie od jej wyników.
Piśmiennictwo
1. Reguła J. Epidemiologia choroby refluksowej w Polsce. Materiały IX Warszawskich Spotkań Gastroenterologicznych. Warszawa 2003.
2. Gąsiorowska A, Janiak M, Waśko-Czopnik D i wsp. Postępowanie u pacjentów z objawami choroby refluksowej przełyku – rekomendacje dla lekarzy rodzinnych. Lekarz POZ 2019; 3-4: 245-265.
3. Lipiński M. Czy obecne podejście do terapii choroby refluksowej przełyku można zoptymalizować? Gastroenterol Prakt 2020; 3: 50-56.
4. Dąbrowski A i wsp. Choroba refluksowa. W: Gastroenterologia. Wielka interna, cz. II. Dąbrowski A (red.). Warszawa 2011; 10-27.
5. Nilsson M, Johnsen R, Ye W i wsp. Lifestyle related risk factors in the aetiology of gastro-oesophageal reflux. Gut 2004; 53: 1730-1735.
6. Decalmer S, Stovold R, Houghton LA i wsp. Chronic cough: relationship between microaspiration, gastroesophageal reflux, and cough frequency. Chest 2012; 142: 958-964.
7. Pocztar H, Cibor D, Owczarek D. Zastosowanie itoprydu w chorobach górnego odcinka przewodu pokarmowego. Świat Medycyny i Farmacji 2018; 9: 12-17.
8. Kłos J, Lipiński M, Rydzewska G. Leczenie choroby refluksowej przełyku – co nowego? Terapia 2016; 10: 9-11.
Pełna treść artykułu:Patryk Smoliński. Optymalizowanie leczenia uporczywych objawów choroby refluksowej z uwzględnieniem tzw. terapii dodanej w praktyce lekarskiej. Lekarz POZ 2021; 4: 287-293.
Wstęp
Pandemia zakażeń SARS-CoV-2 w istotny sposób przesunęła wagę problemów zdrowotnych na całym świecie. Nie oznacza to jednak, że chorób onkologicznych, kardiologicznych czy wreszcie gastrologicznych jest mniej lub że wymagają one mniejszej uwagi. Można wyciągnąć takie wnioski ze względu na niższą częstotliwość zgłoszeń pacjentów z ich powodu do lekarzy rodzinnych czy innych specjalistów. Z pewnością jest wprost przeciwnie. Choroby te nie tylko nie zniknęły, ale najpewniej niedoleczone lub nieleczone w ogóle – będą powodować wzrost zapadalności na związane z nimi powikłania w kolejnych latach. Za wcześnie obecnie na konkretne wyniki analiz epidemicznych, ale już z obserwacji onkologów można wnioskować, że z powodu pandemii wiele nowotworów jest rozpoznawanych zbyt późno lub ich diagnostyka z przyczyn epidemiologicznych była odraczana. Z naszych obserwacji wynika, że od czasu luzowania obostrzeń epidemicznych coraz więcej pacjentów zgłasza się do gastroenterologów z nawrotami objawów ze strony przewodu pokarmowego z uwagi na czasowy brak dostępu do usług medycznych. Choroba refluksowa (gastroesophageal reflux disease – GERD) może być tego modelowym przykładem również dlatego, że lockdown w istotny sposób ograniczył aktywność ludzi i zapewne wpłynął na nasilenie tzw. złych nawyków żywieniowych, nierzadko współistniejących ze wzrostem BMI, co bezpośrednio wpływa na objawy GERD.
Według danych polskich GERD może dotyczyć ponad jednej trzeciej populacji ogólnej, a u znamienitej większości chorych po postawieniu diagnozy i zastosowaniu leczenia objawy nawracają jeszcze w ciągu tego samego roku [1].
Rozpoznanie GERD w kontekście dostępnych opcji terapeutycznych
Obecnie dysponujemy kilkoma opcjami terapii GERD, które pomagają zwiększyć skuteczność leków hamujących wydzielanie kwasu solnego i stanowią względem nich tzw. terapię dodaną. Podstawową grupą leków w zaleceniach dotyczących GERD wciąż pozostają jednak inhibitory pompy protonowej (IPP).
Pierwsze preparaty IPP pojawiały się już ponad 30 lat temu i grupa ta wciąż jest rozwijana o nowe generacje, np. esomeprazol, dekslanzoprazol. Jak wiadomo, IPP cechują się wysoką skutecznością i dobrą tolerancją, przy czym coraz częściej dowiadujemy się o ich nieobojętnym wpływie na organizm człowieka, szczególnie przy przewlekłym stosowaniu. Również pacjenci zwracają się do lekarzy z pytaniami o ich bezpieczeństwo i ewentualne alternatywne możliwości terapii. Na razie lekarze, mając świadomość zalet i wad terapii z użyciem IPP, dzięki nowym opcjom terapeutycznym i większej wiedzy w zakresie postępowania wspomagającego są w stanie lepiej ją ukierunkować, a nierzadko redukować dawki IPP lub skracać czas ich przyjmowania do minimum. Przy uwzględnieniu powyższych zastrzeżeń należy jednak stwierdzić, że hamowanie wydzielenia kwasu solnego wciąż stanowi podstawę leczenia GERD, a to właśnie IPP są głównymi lekami w tym zakresie i jako takie nie tylko wpływają na aktywność choroby wyrażającą się objawami, lecz także cechują się działaniem przeciwzapalnym.
Klasyczne rozpoznanie objawów GERD w większości przypadków nie jest trudne – opiera się na przeprowadzeniu z pacjentem wywiadu w kierunku nawrotowych (uciążliwych) dolegliwości polegających na zarzucaniu treści poposiłkowej do przełyku i uczucia pieczenia (palenia), czyli tzw. zgagi. Za kłopotliwe z definicji przyjęto uznawać objawy o łagodnym nasileniu występujące przynajmniej 2 dni w tygodniu lub objawy o cięższym nasileniu (tj. pogarszające ogólne samopoczucie) występujące przynajmniej 1 dzień w tygodniu. Pomocne jest też wykonanie pH-metrii z impedancją i endoskopii w wybranych przypadkach. W praktyce klinicznej najprostszy do przeprowadzenia jest test z IPP (tzw. test omeprazolowy), który polega na przyjmowaniu leków z tej grupy przez 14 dni. Ustąpienie lub znaczne złagodzenie objawów po tym czasie potwierdza rozpoznanie i ukierunkowuje przewlekłą terapię [2–4].
Postaci GERD klasyfikuje się według powszechnie uznawanego schematu montrealskiego (ryc. 1). Większych problemów może przysparzać lekarzom praktykom wykluczenie chorób, które naśladują objawy GERD. W celu wykluczenia choroby nowotworowej należy uwzględnić tzw. objawy alarmowe, np. zaburzenia połykania, ból przy połykaniu, spadek masy ciała, anemię w badaniu laboratoryjnym lub guz jamy brzusznej w badaniu fizykalnym, co wymaga niezwłocznego pogłębienia diagnostyki.

Porządkując grupy dostępnych leków i wyrobów medycznych o udowodnionej skuteczności w leczeniu GERD, należy odnieść się bezpośrednio do patofizjologii tego schorzenia. Przyczyną GERD mogą być bowiem zarówno czynniki egzogenne (np. niewłaściwa dieta, nadwaga, używki), jak i endogenne (nadkwaśność, zaburzenia motoryki), a także jatrogenne, w tym pooperacyjne (niewydolność wpustu, odźwiernika itp.) (tab. 1).

W odniesieniu do trybu życia należy pamiętać, że nie tylko brak aktywności fizycznej wiąże się z rozwojem GERD. Intensywna aktywność fizyczna, a zwłaszcza trening siłowy, jazda na rowerze, bieganie, wpływają na wzrost częstotliwości refluksu i zwiększenie ekspozycji przełyku na kwas [5]. Na ogół stwierdza się jednak kilka czynników sprawczych, a ich częściowe eliminowanie zwykle nie prowadzi do pełnego powodzenia terapii. Z tego powodu tak ważna jest kompleksowa analiza stylu życia oraz właściwe prowadzenie farmakoterapii (przyjmowanie IPP zgodnie z zasadami), aby nie uznać przedwcześnie słabej skuteczności terapii i nie zlecać niepotrzebnych konsultacji czy kolejnych badań.
Należy wyraźnie podkreślić, że badanie endoskopowe w znamienitej większości przypadków może odpowiedzieć na pytanie, czy pacjent choruje na GERD, ale nie musi. To badanie służy bowiem do poszukiwania powikłań GERD (w tym odróżnienia postaci nadżerkowej od nienadżerkowej) lub innej etiologii objawów, takiej jak eozynofilowe zapalenie przełyku czy przełyk Barretta. Postaci nienadżerkowe GERD są częstsze i nie należy się w ich przypadku spodziewać zmian makroskopowych. Badanie endoskopowe należy bezwzględnie wykonać wyjściowo u chorych, u których objawy trwają długo (co najmniej 5 lat) lub występują tzw. objawy alarmowe, a także u osób z czynnikami ryzyka chorób nowotworowych, zwłaszcza w przypadku wysokiego prawdopodobieństwa rozwoju przełyku Barretta (otyłość, płeć męska, rasa biała, wiek powyżej 50 lat – w Polsce ze względu na częste współistnienie objawów GERD i dyspepsji obniża się tę granicę do 40–45 lat) [2, 3]. W takich sytuacjach ryzyko powikłań i/lub schorzeń organicznych istotnie wzrasta, a przedłużanie terapii empirycznej może maskować objawy choroby, której skutki bez wdrożenia diagnostyki z czasem mogą być nieodwracalne.
Odrębnym zagadnieniem pozostają tzw. postaci pozaprzełykowe o udowodnionym związku z GERD: kaszlowa, krtaniowa, astmatyczna, nadżerek zębowych. W tych przypadkach konieczne są dodatkowe narzędzia diagnostyczne, takie jak badanie pH-metryczne, laryngologiczne, stomatologiczne, konsultacja pulmonologiczna. Pozwalają one w związku z typowymi objawami GERD leczyć pacjenta przez dłuższy okres, zwykle zwiększonymi dawkami IPP. Szczegółowe postępowanie w takich sytuacjach wykracza poza ramy niniejszego opracowania, ale warto wspomnieć, że zwykle GERD nie jest jedyną przyczyną objawów związanych z takimi postaciami i należy zawsze uwzględnić wielodyscyplinarną diagnostykę i terapię. Przykładem jest postać kaszlowa, gdzie GERD może współistnieć z mikroaspiracją treści oskrzelowej i zespołem ściekania po tylnej ścianie gardła. Wówczas jednokierunkowe leczenie zakończy się niepowodzeniem [6].
Możliwości indywidualizacji terapii GERD – dodane leki i wyroby medyczne
Analizując standardy terapii GERD, w pierwszej kolejności należy ocenić wskazania do przewlekłego stosowania IPP. W przypadku objawów uporczywych, których definicja opiera się na częstotliwości lub nasileniu, IPP zaleca się stosować przez 4–8 tygodni. W przypadku objawów incydentalnych, leczonych w tzw. trybie na żądanie, IPP nie mają przewagi nad innymi grupami terapeutycznymi, a wręcz nie znajdują zastosowania ze względu na czas potrzebny do uzyskania pożądanego efektu (powyżej 24 godzin). W takiej sytuacji rekomendowane są leki i wyroby medyczne o innym, szybszym mechanizmie działania: alkalia, H2-blokery i in. [2].
Po ustaleniu postępowania dużym problemem pozostaje fakt nieskuteczności terapii IPP. Typowo objawy powinny się wycofać lub ulec znacznej redukcji w ciągu 4–8 tygodni od początku przyjmowania dawek standardowych raz na dobę. Przy ciągłym utrzymywaniu się objawów i ponownym uwzględnieniu właściwego leczenia, w tym eliminowania czynników endo- i egzogennych związanych z GERD, można zwiększać częstotliwość dawki standardowej do 2 razy na dobę przez 8–12 tygodni lub – przy uwzględnieniu farmakodynamiki leku – zmienić preparat IPP [2, 3]. Przykładowo – u pacjentów z częściową odpowiedzią na dany IPP, który jest metabolizowany głównie przez cytochrom CYP2C19, można uwzględnić jego zamianę na IPP, którego metabolizm odbywa się inną drogą i nie ma wpływu na stężenie i czas utrzymywania się aktywnej substancji leczniczej we krwi. Osoby rasy kaukaskiej w 70% są bowiem typowymi szybkimi metabolizerami CYP2C19. Tym też m.in. można tłumaczyć wyższą skuteczność u niektórych pacjentów esomeprazolu czy lanzoprazolu w odniesieniu do standardowej dawki omeprazolu w leczeniu GERD [3, 4]. Należy pamiętać, że zaledwie połowa pacjentów z nienadżerkową postacią GERD (tzw. NERD) odpowiada na standardowe dawki IPP (co może wynikać również z udziału refluksatu niekwaśnego). Szybsze ustąpienie objawów obserwuje się u pacjentów z postaciami nadżerkowymi, choć w przypadku ciężkich GERD odpowiedź ta może być niepełna lub wymagać dłuższej terapii. O ile zatem z jednej strony oporność na leczenie dawkami standardowymi IPP częściej dotyczy postaci GERD bez uszkodzenia przełyku, to z drugiej pacjenci z ciężkimi GERD (tj. C i D wg endoskopowej klasyfikacji Los Angeles) wymagają większych dawek i dłuższego czasu terapii do pełnego wyleczenia niż pacjenci z NERD lub z GERD w klasie A i B. Ta wiedza pozwala na właściwe ukierunkowanie leczenia. Warto też pamiętać o możliwości wykorzystania blokerów receptora H2, szczególnie u pacjentów z nocnymi epizodami refluksu (np. famotydyna, ranitydyna – niektóre preparaty decyzją GIF wycofane w 2019 r. z powodu wykrytej w nich rakotwórczej nitrozodimetyloaminy). Wpływają one na tzw. nocne (podstawowe) wydzielanie kwasu – w odróżnieniu od IPP, które hamują wydzielanie kwasu indukowane pokarmem. W terapii blokerami receptora H2 należy jednak uwzględnić występowanie zjawiska tachyfilaksji, które zaznacza się już po 5 dniach od rozpoczęcia ich stosowania [2, 3]. Z tego powodu blokery H2 straciły rekomendację w przewlekłej terapii GERD i dla utrzymania skuteczności leczenia wskazane są okresowe przerwy w ich stosowaniu.
Brak odpowiedzi terapeutycznej po 8 tygodniach od podwojenia standardowej dawki IPP pozwala na rozpoznanie choroby refluksowej opornej na leczenie. Dotyczy to ok. 20% pacjentów. Tych chorych kieruje się m.in. na pH-metrię z impedancją, która różnicuje, czy refluks utrzymuje się mimo leczenia, czy też powodem objawów nie jest GERD. W taki sposób można zidentyfikować refluks niekwaśny lub zaburzenia czynnościowe przełyku (zgaga czynnościowa, nadwrażliwość przełyku na refluks) jako przyczyny oporności na leczenie. Uwzględnia się też inne schorzenia o symptomatologii podobnej do GERD, ale niemające z nim związku przyczynowego, takie jak zaburzenia psychologiczne i choroby psychiatryczne [2].
Jak wspomniano, brak odpowiedzi na standardowe dawki IPP stosowane przez 8 tygodni może być wskazaniem do dalszej modyfikacji leczenia. Na tym etapie można też wprowadzać terapię dodaną do IPP z wykorzystaniem leków prokinetycznych i antyregurgitacyjnych, redukujących objawy poposiłkowe, efekt „kwaśnej kieszeni”, a także objawy nocne. Wprowadzanie terapii dodanej do leków podstawowych lub – w przypadku dobrej odpowiedzi – zastosowanie jej w miejsce leków podstawowych pozostaje alternatywą leczenia objawów GERD i w znacznej mierze indywidualizuje postępowanie z chorym. Prokinetyki są grupą leków, których mechanizm działania polega na pobudzaniu aktywności motorycznej odźwiernika (przyspieszenie opróżniania żołądka) i zwiększaniu napięcia dolnego zwieracza przełyku. Mogą mieć zastosowanie u pacjentów, u których skuteczność IPP jest ograniczona przez współistniejące zaburzenia motoryki żołądka. Efekt terapii GERD w takim przypadku jest wyraźny przy łącznym stosowaniu z IPP, co całościowo zwiększa jej skuteczność, skraca czas leczenia objawów, a także może prowadzić do redukcji dawek IPP, co jest szczególnie ważne w kontekście działań niepożądanych tej grupy leków (SIBO, niedobór witaminy B12, zaburzenia wchłaniania żelaza, infekcje Clostridium difficile). Prokinetyki (obecnie w praktyce klinicznej głównie itopryd) stosuje się kilkanaście minut do pół godziny przed posiłkami [7, 8].
W ostatnich latach coraz częściej wprowadza się preparaty antyregurgitacyjne, których osłonowy efekt uzyskuje się dzięki polisacharydom pozyskiwanym z alg morskich (tzw. alginiany) czy kwasu hialuronowego z siarczanem chondroityny wspomagających gojenie zmian śluzówkowych (np. Esoxx®). Alginiany są dostępne zarówno w monoterapii (Gastrotuss®, Gaviscon®, Gastroalg®), jak i w skojarzeniu ze specjalnie opatentowanym środkiem o właściwościach mukoadhezyjnych i gastroprotekcyjnych (Mucosave®), znanym jako Alugastrin® 3 Forte. Kompleks Mucosave® jest swoistą nowością w portfolio produktów farmaceutycznych skutecznych w GERD. Jako ekstrat pozyskiwany z liści opuncji figowej i oliwki europejskiej w trójskładnikowym wyrobie medycznym (z aliginianem sodu i węglanem wapnia) wpływa na hamowanie refluksu żołądkowo-przełykowego i nadkwaśności, chroni przełyk i żołądek przed gastrotoksycznym działaniem patologicznej treści soku żołądkowego. Preferowaną formą podania są saszetki (podwójna dawka substancji czynnej w porównaniu z tabletkami) stosowane wieczorem przed snem i w razie potrzeby w ciągu dnia po posiłku. Zawiesinę przygotowuje się przez zalanie proszku 1/2 szklanki wody i zamieszanie. Jej przyjęcie umożliwia powlekanie błony śluzowej przełyku na całej jego długości. Ten wyrób medyczny cechuje się wysokim wskaźnikiem bezpieczeństwa i co ważne – jest też wysoce skuteczny w przypadku refluksu niekwaśnego, refluksu krtaniowo-gardłowego czy objawów nocnych, które odpowiadają za defragmentację snu i pogorszenie jakości życia.
Alginiany jako grupa nie mają istotnego wpływu na pH treści żołądkowej, co wskazuje na ich odległe bezpieczeństwo przy przewlekłym stosowaniu. Nie stwierdzano typowych dla IPP działań niepożądanych, jak również negatywnych efektów po nagłym odstawianiu (tzw. efekt z odbicia). Co więcej – mogą być z powodzeniem stosowane jako terapia dodana do IPP lub przy występowaniu objawów z odbicia (reaktywnej hipergastrynemii), czyli nasilenia lub nawrotu refluksu przy próbie zbyt szybkiego odstawiania IPP, co nierzadko czynią sami pacjenci bez uzgodnienia z lekarzem. Tę grupę terapeutyczną można też wykorzystywać w okresie pomostowym przed gastroskopią diagnostyczną, gdy zaleca się odstawienie IPP, a objawy GERD wciąż się zaznaczają i nie są możliwe do zaakceptowania. Odstawienie IPP zawsze powinno się odbywać w sposób strategiczny, oparty na zmniejszaniu dawki (jeśli to możliwe, np. z 40 mg do 20 mg omeprazolu) i częstotliwości dawkowania (co drugi, co trzeci dzień przez 1–2 tygodnie) tym dłużej, im dłużej leki te były stosowane w terapii przewlekłej. W związku z tym, jak również przy świadomości odległych zdarzeń niepożądanych naczelną zasadą w terapii IPP (po uzyskaniu poprawy) jest ich stosowanie najkrócej i w najmniejszych dawkach, jak to tylko możliwe. Przeciwdziałanie pojawieniu się nawrotów w tym czasie lub ich leczenie również może się odbywać przy udziale leków i wyrobów dodanych, w tym H2-blokerów czy alginianów w monoterapii lub w terapii złożonej (Mucosave®).
W przypadku braku skuteczności powyższego postępowania po ok. 8–12 tygodniach należy zalecić wykonanie badania endoskopowego. Jeśli jego wynik jest prawidłowy, może być podstawą do skierowania pacjenta do gastroenterologa w celu poszerzenia diagnostyki, np. o badanie pH-metryczne z impedancją i manometrią (ryc. 2) [2].

Możliwości leczenia zabiegowego GERD
Wobec stosunkowo wysokiej skuteczności zachowawczego leczenia GERD inwazyjne metody terapii są rzadziej zalecane. Warto jednak mieć świadomość ich istnienia, zwłaszcza że w ostatnim czasie, po uzyskaniu nowszych wyników badań klinicznych, obserwujemy wzrost ich znaczenia. Dotyczy to szczególnie małoinwazyjnych metod operacyjnych (np. laparoskopowa fundoplikacja metodą Nissena, Toupeta) czy endoskopowej ablacji termicznej (tzw. metoda Stretta). O ile wcześniej głównymi wskazaniami do ich przeprowadzenia były nietolerancja leków lub brak akceptacji farmakoterapii, o tyle dziś grupą docelową są pacjenci, u których dotychczasowe leczenie farmakologiczne nie przynosi poprawy lub współistnieją duża przepuklina wślizgowa, zwężenia pozapalne itp. [2–4].
W każdym takim przypadku w trakcie kwalifikacji należy jednak wykluczyć inne przyczyny braku skuteczności terapii lub nawrotów i zaostrzeń choroby, takie jak achalazja, rak przełyku, nieprzestrzeganie diety itp.
Informacje dla pacjentów
Choroba refluksowa z definicji jest chorobą przewlekłą. Może cechować się zaostrzeniami i długim okresem remisji. Obecnie dysponujemy coraz większym wyborem leków i innych procedur terapeutycznych pozwalających na zoptymalizowanie jej leczenia. W praktyce ambulatoryjnej najważniejsza jest edukacja pacjenta, nierzadko jego uspokojenie, poinformowanie, że właściwe postępowanie i pozostanie w stałym nadzorze terapeutycznym lub diagnostycznym nie wiąże się z poważnymi powikłaniami leczenia, zwłaszcza gdy zostaje ono wdrożone wcześnie.
Statystyki mówiące o 10-procentowym ryzyku zachorowania na przełyk Barretta i rozwoju w ok. 0,5% przypadków rocznie raka przełyku niekoniecznie muszą być wpisane w każdy scenariusz choroby, a wdrożenie odpowiedniego postępowania przedfarmakologicznego, w tym diety i redukcji masy ciała, najpewniej redukuje to ryzyko. Z tego powodu rola każdego lekarza, w tym lekarza rodzinnego, diabetologa czy kardiologa, w szczegółowym przedstawieniu pacjentom właściwego postępowania jest niebagatelna.
Ma to istotne znaczenie szczególnie w dobie wzrastającego znaczenia teleporad, wymuszonych pandemią SARS-CoV-2. Z uwagi na komfort pacjenta w dostępie do lekarza mają one szansę w mniejszym lub większym stopniu zadomowić się w systemie ochrony zdrowia jako nowa forma świadczenia medycznego również po jej wygaśnięciu. W tym celu już dziś powinniśmy przygotować się do właściwego ich realizowania. W przypadku teleporad związanych z GERD istotne znaczenie ma zwracanie uwagi na zgłaszane objawy alarmowe (np. chudnięcie, dysfagia), które są bezpośrednim wskazaniem do niezwłocznej diagnostyki. W innych przypadkach przy dokładnej ocenie na podstawie badania podmiotowego i ewentualnie dostępnych badań pomocniczych pozyskiwanych drogą elektroniczną w ściśle określonym czasie można obserwować skuteczność zleconej terapii kierunkowej GERD i reagować zależnie od jej wyników.
Piśmiennictwo
1. Reguła J. Epidemiologia choroby refluksowej w Polsce. Materiały IX Warszawskich Spotkań Gastroenterologicznych. Warszawa 2003.
2. Gąsiorowska A, Janiak M, Waśko-Czopnik D i wsp. Postępowanie u pacjentów z objawami choroby refluksowej przełyku – rekomendacje dla lekarzy rodzinnych. Lekarz POZ 2019; 3-4: 245-265.
3. Lipiński M. Czy obecne podejście do terapii choroby refluksowej przełyku można zoptymalizować? Gastroenterol Prakt 2020; 3: 50-56.
4. Dąbrowski A i wsp. Choroba refluksowa. W: Gastroenterologia. Wielka interna, cz. II. Dąbrowski A (red.). Warszawa 2011; 10-27.
5. Nilsson M, Johnsen R, Ye W i wsp. Lifestyle related risk factors in the aetiology of gastro-oesophageal reflux. Gut 2004; 53: 1730-1735.
6. Decalmer S, Stovold R, Houghton LA i wsp. Chronic cough: relationship between microaspiration, gastroesophageal reflux, and cough frequency. Chest 2012; 142: 958-964.
7. Pocztar H, Cibor D, Owczarek D. Zastosowanie itoprydu w chorobach górnego odcinka przewodu pokarmowego. Świat Medycyny i Farmacji 2018; 9: 12-17.
8. Kłos J, Lipiński M, Rydzewska G. Leczenie choroby refluksowej przełyku – co nowego? Terapia 2016; 10: 9-11.
Pełna treść artykułu:Patryk Smoliński. Optymalizowanie leczenia uporczywych objawów choroby refluksowej z uwzględnieniem tzw. terapii dodanej w praktyce lekarskiej. Lekarz POZ 2021; 4: 287-293.
Źródło:
Lekarz POZ 2021; 4: 287-293.
Lekarz POZ 2021; 4: 287-293.




