e-Recepta 2.0 Astma – projekt optymalizacji opieki

Publikujemy ekspercką propozycję zgłoszoną do konkursu „Zdrowy pomysł – ranking inicjatyw reformatorskich”. Poświęcona jest astmie oskrzelowej jako powszechnemu problemowi społecznemu i temu, że jej leczenie jest nieoptymalne, a przy tym generuje poważne obciążenia dla systemu opieki zdrowotnej oraz koszty społeczne.
Artykuł – „Zdrowy pomysł” – Piotra Dąbrowieckiego, Marka Kulusa, Małgorzaty Gałązki-Sobotki, Jakuba Gierczyńskiego, Jerzego Gryglewicza, Piotra Kuny i Macieja Kupczyka:
W 2021 r. Instytut Zarządzania w Ochronie Zdrowia oraz Polskie Towarzystwo Alergologiczne wydały, pod redakcją naukową dr n. ekon. Małgorzaty Gałązki-Sobotki, obszerny raport pod tytułem „Astma oskrzelowa – nowy model zarządzania chorobą nakierowany na wzrost wartości zdrowotnej”. Raport obejmuje analizę klinicznych i organizacyjno-finansowych aspektów diagnostyki oraz leczenia pacjenta z astmą oskrzelową w Polsce. W sposób syntetyczny przedstawia rekomendacje dotyczące systemowych zmian, które miałyby służyć poprawie sytuacji osób dotkniętych tą chorobą. W raporcie zebrano uwagi różnych środowisk: klinicystów, pacjentów, wzięto pod uwagę kwestie regulacyjne.
Jedną z płynących z raportu rekomendacji jest przygotowanie narzędzi cyfrowych, które mogą pozwolić na gromadzenie, wymianę oraz analizę informacji związanych z przebiegiem leczenia astmy. Działanie to miałoby wspierać decyzje lekarza w terapii pacjenta z astmą i optymalizować opiekę nad nim. Propozycja ta otrzymała nazwę e-Recepta 2.0 Astma, gdyż w praktyce mechanizm stanowiłby rozwinięcie funkcjonalności dotychczasowego systemu wydawania recept. Astma oskrzelowa to jedna z najczęstszych chorób przewlekłych układu oddechowego. Światowa Organizacja Zdrowia (WHO) szacuje, że chorych na astmę jest na świecie ok. 300 mln. Do 2025 r. ich liczba ma wzrosnąć o kolejne 100 mln. W Polsce ponad 4 mln osób ma objawy astmy, a jedynie 2,2 mln jest aktywnie leczonych. Astma stanowi poważny problem zdrowotny, społeczny i ekonomiczny. Jej przewlekły charakter i uciążliwe objawy rzutują na kondycję fizyczną, stan psychiczny oraz życie rodzinne chorych, obniżają jakość życia, ograniczają aktywność społeczną i zawodową. Choroba ma zmienny przebieg, z okresami zaostrzeń i remisji.
Warto nadmienić, że koszty bezpośrednie i pośrednie związane z leczeniem astmy – zgodnie ze wspomnianym raportem „Astma oskrzelowa – nowy model zarządzania chorobą nakierowany na wzrost wartości zdrowotnej”– to:
• koszty okołohospitalizacyjne – ok. 75 mln zł,
• świadczenia ZUS związane z niezdolnością do pracy spowodowaną astmą oskrzelową – ok. 195 mln zł,
• utrata produktywności (w zależności od przyjętych wariantów szacowania utraty produktywności metodą kapitału ludzkiego) – od 204,94 mln zł do 491,82 mln zł.
Szacuje się, że na świecie z powodu astmy umiera co roku 255 tys. osób, co oznacza 1 na 250 wszystkich zgonów. Większości tych zgonów można byłoby zapobiec poprzez m.in. poprawę jakości opieki medycznej. Do najczęstszych przyczyn braku optymalnej kontroli choroby, przekładającego się na wzrost śmiertelności, należą niestosowanie leczenia przeciwzapalnego i nadużywanie leków ratunkowych.
Analiza stanu leczenia astmy w Polsce obrazuje:
• duże nierozpoznanie astmy sięgające nawet 70 proc. Badanie prowadzone w trakcie programu Epidemiologia Chorób Alergicznych w Polsce (ECAP) wykazało, że spośród pacjentów zakwalifikowanych do programu, u których lekarze zdiagnozowali astmę, jedynie 30 proc. miało ją wcześniej stwierdzoną,
• trudności z implementacją międzynarodowych wytycznych Światowej Inicjatywy na rzecz Zwalczania Astmy (GINA), spowodowane m.in. brakiem polskiej wersji językowej oraz brakiem popularyzacji wiedzy wśród lekarzy POZ,
• niespełnianie światowych standardów zarządzania chorobą (kontrola astmy). Badanie przeprowadzone w trakcie projektu SABINA+ wśród 253 lekarzy i 2482 pacjentów w Polsce od listopada 2018 r. do lutego 2019 r. ujawniło, że tylko 59,1 proc. alergologów, 44,1 proc. pulmonologów i 44,1 proc. lekarzy rodzinnych prawidłowo oceniało poziom kontroli astmy zgodnie z wytycznymi GINA,
• nadużywanie wziewnych krótko działających ß2-mimetyków (SABA) i doustnych glikokortykosteroidów (dGKS).
Badania przeprowadzone w Polsce w latach 2019–2020 (projekt AstmaZero) wykazały, że:
• średnie zużycie SABA przez polskich pacjentów wynosi 3,66 opakowania rocznie. Z kolei 6 proc. chorych przyjmujących leki z tej grupy zużywa ponad 12 opakowań rocznie,
• nadmierne stosowanie SABA, czyli 12 i więcej opakowań rocznie, silnie koreluje z ryzykiem zaostrzenia astmy, które rośnie 3,23-krotnie,
• przekraczanie i nadużywanie zalecanych dawek dGKS stwarza duże ryzyko ogólnoustrojowych powikłań (cukrzycy typu 2, zapalenia płuc, osteoporozy, depresji, chorób sercowo-naczyniowych).
Najnowsze wytyczne GINA wskazują, że powinno się ograniczać stosowanie leków wziewnych w leczeniu objawowym, tj. SABA, gdyż ich nadużywanie może prowadzić do zaostrzeń choroby. Stosowanie trzech i więcej dawek SABA tygodniowo zwiększa ryzyko przyszłych ataków astmy, a zużywanie 12 i więcej opakowań rocznie to czynnik większego ryzyka zgonu spowodowanego tą chorobą.
Koncepcja „e-Recepta 2.0 Astma – projekt optymalizacji opieki nad pacjentami z astmą”, opracowana przez ekspertów Polskiego Towarzystwa Alergologicznego, Polskiego Towarzystwa Medycyny Rodzinnej, Instytutu Zarządzania w Ochronie Zdrowia Uczelni Łazarskiego zintegrowanych w Koalicji na rzecz Leczenia Astmy, jest odpowiedzią na wskazane wyzwania. Wdrożenie projektu pozwoli na redukcję kosztów pośrednich i bezpośrednich leczenia astmy, ale będzie miało również istotne znaczenie dla funkcjonowania chorych zarówno w życiu zawodowym, społecznym, jak i prywatnym. Na podkreślenie zasługuje fakt, że wszelkie działania prewencyjne podejmowane na rzecz zdrowia społeczeństwa umożliwiają pacjentom prawidłowe funkcjonowanie i optymalną jakość życia.
Konsekwencje zdiagnozowanego problemu
Pogarszajacy się stan zdrowia i wysokie koszty nieoptymalnego leczenia
Klinicyści biją na alarm, że poza nadużywaniem leków SABA i dGKS tylko 10 proc. pacjentów z przewlekłą astmą kontynuuje terapię po roku od rozpoznania, a aż 30 proc. nie kontroluje choroby. Jest to realny problem nie bez znaczenia, jeśli mowa m.in. o produktywności chorych.
Jak pokazują badania, koszty pośrednie związane z utratą produktywności stanowią znaczącą część kosztów całkowitych choroby z perspektywy społecznej. Choroby układu oddechowego stanowią ogromne obciążenie dla społeczeństwa w postaci niepełnosprawności i przedwczesnej śmiertelności, a także bezpośrednich kosztów opieki zdrowotnej, przepisywanych leków i kosztów pośrednich związanych z utratą produktywności. Astma oskrzelowa odpowiadała za 3725 lat utraconej produktywności pacjentów w 2018 r. Chorzy na astmę oskrzelową – w zależności od przyjętych wariantów metody szacowania kosztów utraty produktywności kapitału ludzkiego – generowali koszty pośrednie w wysokości od 204,94 mln zł do 491,82 mln zł w 2018 r.
Leczenie astmy jest długotrwałe i kosztowne. Ze wszystkich chorób alergicznych jest ona najczęstszą przyczyną absencji chorobowej, hospitalizacji oraz długotrwałej niezdolności do pracy. Ma zatem także wpływ na wydatki ubezpieczeń społecznych. Według zasobów informacyjnych Zakładu Ubezpieczeń Społecznych (ZUS), koszty chorób układu oddechowego (kody jednostki chorobowej J00–J99) w 2018 r. stanowiły 8,5 proc. wydatków na świadczenia związane z niezdolnością do pracy spowodowaną wszystkimi chorobami i wyniosły 3144 mln zł.
Cel projektu – zaprojektowanie narzędzia wspierającego kontrolę leczenia pacjentów z astmą
Założenia polskiej strategii leczenia astmy opierają się na doświadczeniu programów realizowanych w wielu krajach europejskich. Wśród rekomendacji systemowych znajduje się m.in. wprowadzenie multidyscyplinarnej, skoordynowanej opieki nad pacjentami z astmą ciężką, zaprojektowanie i wdrożenie programu zarządzania chorobą, obejmującego kompleksową opiekę (w szczególności koordynację ścieżki na styku POZ i ambulatoryjnej opieki specjalistycznej), wprowadzenie na szeroką skalę narzędzi informatycznych (aplikacji) wzmacniających wiedzę pacjentów na temat choroby, przestrzeganie zaleceń terapeutycznych, a także umożliwiających interakcję między lekarzem a chorym oraz rekomendowane obecnie wdrożenie rozwiązań informatycznych wykorzystujących system e-Recepta, wspierających lekarza w procesie zarządzania chorobą zgodnie z wytycznymi GINA, przez informowanie o ryzyku nadużywania określonych grup leków (SABA, dGKS).
Celem inicjatywy e-Recepta 2.0 Astma – którą dr Piotr Dąbrowiecki z Polskiego Towarzystwa Alergologicznego, sygnatariusz Koalicji na rzecz Leczenia Astmy, prezentował podczas VI Kongresu Wizja Zdrowia – Diagnoza i Przyszłość – Foresight Medyczny oraz XVI Hospital & Healthcare Management – poprzez wspieranie decyzji terapeutycznych podejmowanych wobec pacjentów z astmą jest ograniczenie nadużywania leków z klasy SABA oraz dGKS, co przyczyni się do zmniejszenia ryzyka zaostrzeń choroby oraz poważnych działań niepożądanych wynikających ze stosowania powyższych grup leków. Wykorzystanie nowoczesnych narzędzi cyfrowych pozwoli na gromadzenie, wymianę oraz analizę informacji związanych z terapią i będzie miało pozytywny wpływ na jej optymalizację w warunkach ambulatoryjnych, a tym samym na zmniejszenie liczby hospitalizacji. System e-Recepta 2.0 Astma to realne wsparcie lekarzy w zarządzaniu chorobą zgodnie z wytycznymi GINA.
Adresaci projektu – narzędzie wspierające dla lekarzy POZ oraz personelu pielęgniarskiego
Wdrożenie systemu e-Recepta 2.0 Astma stwarza szansę na rozwój rozwiązań typu Healthcare Decision Support System, które wspierałyby lekarza rodzinnego w efektywnej kontroli astmy dzięki monitorowaniu liczby przyjmowanych leków w porównaniu z rekomendacjami zawartymi w wytycznych klinicznych [tab. 1].
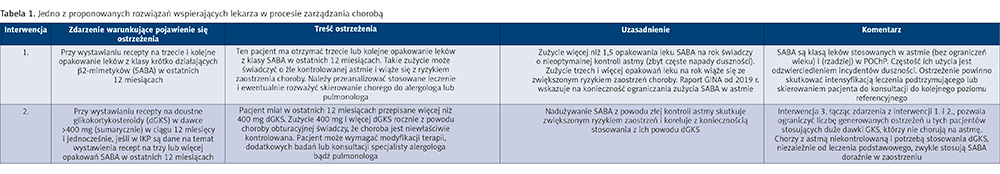
Zintegrowany system IT umożliwia wgranie zatwierdzonych przez organy administracji publicznej standardów/wytycznych. Wytyczne są opracowywane wspólnie z klinicystami (stowarzyszeniami lekarzy pierwszego kontaktu) i płatnikiem publicznym. Grupy docelowe projektu:
• lekarze podstawowej opieki zdrowotnej (pierwszy etap realizacji projektu),
• personel pielęgniarski,
• optymalnie – wszyscy lekarze.
Potrzeby adresatów projektu
Potrzeby skorelowane są z wieloma wyzwaniami związanymi z leczeniem astmy w Polsce, takimi jak brak krajowej polityki leczenia astmy, wysoki poziom nierozpoznania astmy, niestosowanie przez mniej więcej 50 proc. lekarzy zaleceń GINA, przekraczanie i nadużywanie zalecanych dawek dGKS, stwarzających duże ryzyko ogólnoustrojowych powikłań, nadużywanie leków wziewnych SABA.
Kluczowym zadaniem lekarzy podstawowej opieki zdrowotnej powinno być wstępne rozpoznanie wystąpienia astmy oskrzelowej i wykonanie badań diagnostycznych, natomiast u pacjentów z przewlekłą astmą zachowanie ciągłego monitoringu ich stanu, w tym zbyt częstego stosowania leków z grupy SABA.
Aby zwiększyć rolę lekarzy podstawowej opieki zdrowotnej w systemie leczenia astmy, co umożliwi jak najwcześniejsze rozpoznanie choroby oraz zapewnienie ciągłej i skoordynowanej opieki nad pacjentem, a co za tym idzie zapobiegnie kosztownym hospitalizacjom, należy wyposażyć ich w narzędzia umożliwiające skuteczne zarządzanie astmą tj. e-Receptę 2.0 Astma.
Działania
Rekomenduje się na etapie pilotażu e-Recepty 2.0 Astma wprowadzenie do systemu IT służącego do wystawienia e-recepty funkcjonalności ostrzegających osoby wystawiające e-receptę pacjentom z astmą: Interwencji 1 w połączeniu z Interwencją 2.
Efekty projektu
Najważniejszym efektem wdrożenia e-Recepty 2.0 Astma będzie:
• ograniczenie stosowania SABA i dGKS prowadzące do zmniejszenia ich nadużywania,
• zmniejszenie ryzyka wystąpienia działań niepożądanych,
• lepsza kontrola choroby zarówno przez pacjenta, jak i lekarza,
• mniejsze wydatki płatnika na leki SABA oraz dGKS.
Nadrzędnym efektem wprowadzenia e-Recepty 2.0 Astma stanie się wymierne wsparcie dla lekarzy POZ w skutecznym zarządzaniu leczenia astmy. Docelowo funkcjonalność ta powinna być także dostępna dla lekarzy alergologów i pulmonologów.
Dzięki realizacji projektu:
• znacząco poprawi się monitorowanie i kontrola procesu terapeutycznego nad pacjentami z astmą oskrzelową, aby w porę reagować i ewentualnie wprowadzać modyfikacje,
• zmniejszy się liczba hospitalizacji z powodu astmy oskrzelowej,
• zostanie ograniczone nadmierne stosowanie leków z klasy SABA, a tym samym zmniejszy się liczba działań niepożądanych wynikających z ich nadużywania,
• zmniejszy się ryzyko zgonów spowodowanych astmą oskrzelową,
• zmniejszy się ryzyko przyszłych zaostrzeń astmy,
• będzie możliwa identyfikacja chorych przyjmujących zbyt dużo leków z klasy SABA, co pośrednio wskazuje na wysokie ryzyko zaostrzeń astmy,
• zmniejszą się koszty bezpośrednie i pośrednie leczenia astmy.
Wnioskodawcy rekomendują, aby wprowadzeniu e-Recepty 2.0 Astma towarzyszyło uruchomienie systemu monitorowania i ewaluacji efektów tego narzędzia (pomiar kluczowych wskaźników). Pozwoli to na ocenę skuteczności takich rozwiązań i ich udoskonalenia przed decyzją o rozszerzenie na kolejne rozpoznania.
Analiza ryzyk
Dostrzegamy trzy ryzyka mogące stanowić obciążenie dla projektu:
• niewydolność systemu informatycznego skutkująca zawieszeniami i brakiem przepływu informacji,
• procesowanie danych osobowych,
• niezadowolenie i złe opinie na temat projektu pacjentów, którym odmawia się wypisania leku.
Podsumowanie
System e-Recepta 2.0 Astma to przełomowe rozwiązanie z szeroką funkcjonalnością dające wielopłaszczyznowe korzyści. Dużym ułatwieniem jest bazowanie na wypracowanym i funkcjonującym projekcie e-Recepty, dzięki czemu w znacznym stopniu zostaje ograniczona kosztochłonność projektu. Bilans korzyści wobec nakładów finansowych jest niewspółmierny. Przemawia on za koniecznością wdrożenia projektu skutkującego ograniczeniem kosztów pośrednich i bezpośrednich związanych z leczeniem chorych z astmą ponoszonych przez płatników, ale przede wszystkim realnym progresem w jakości życia chorych na astmę.
Tekst opublikowano w „Menedżerze Zdrowia” 3–4/2023.
Przeczytaj także: „Standaryzacja informacji w diagnostyce laboratoryjnej”, „Cyfrowy szpital – bezpieczny pacjent” i „Ochrona zdrowia w czasie konfliktu i wojny”.
Więcej o akcji na stronie: www.termedia.pl/zdrowy-pomysl.

W 2021 r. Instytut Zarządzania w Ochronie Zdrowia oraz Polskie Towarzystwo Alergologiczne wydały, pod redakcją naukową dr n. ekon. Małgorzaty Gałązki-Sobotki, obszerny raport pod tytułem „Astma oskrzelowa – nowy model zarządzania chorobą nakierowany na wzrost wartości zdrowotnej”. Raport obejmuje analizę klinicznych i organizacyjno-finansowych aspektów diagnostyki oraz leczenia pacjenta z astmą oskrzelową w Polsce. W sposób syntetyczny przedstawia rekomendacje dotyczące systemowych zmian, które miałyby służyć poprawie sytuacji osób dotkniętych tą chorobą. W raporcie zebrano uwagi różnych środowisk: klinicystów, pacjentów, wzięto pod uwagę kwestie regulacyjne.
Jedną z płynących z raportu rekomendacji jest przygotowanie narzędzi cyfrowych, które mogą pozwolić na gromadzenie, wymianę oraz analizę informacji związanych z przebiegiem leczenia astmy. Działanie to miałoby wspierać decyzje lekarza w terapii pacjenta z astmą i optymalizować opiekę nad nim. Propozycja ta otrzymała nazwę e-Recepta 2.0 Astma, gdyż w praktyce mechanizm stanowiłby rozwinięcie funkcjonalności dotychczasowego systemu wydawania recept. Astma oskrzelowa to jedna z najczęstszych chorób przewlekłych układu oddechowego. Światowa Organizacja Zdrowia (WHO) szacuje, że chorych na astmę jest na świecie ok. 300 mln. Do 2025 r. ich liczba ma wzrosnąć o kolejne 100 mln. W Polsce ponad 4 mln osób ma objawy astmy, a jedynie 2,2 mln jest aktywnie leczonych. Astma stanowi poważny problem zdrowotny, społeczny i ekonomiczny. Jej przewlekły charakter i uciążliwe objawy rzutują na kondycję fizyczną, stan psychiczny oraz życie rodzinne chorych, obniżają jakość życia, ograniczają aktywność społeczną i zawodową. Choroba ma zmienny przebieg, z okresami zaostrzeń i remisji.
Warto nadmienić, że koszty bezpośrednie i pośrednie związane z leczeniem astmy – zgodnie ze wspomnianym raportem „Astma oskrzelowa – nowy model zarządzania chorobą nakierowany na wzrost wartości zdrowotnej”– to:
• koszty okołohospitalizacyjne – ok. 75 mln zł,
• świadczenia ZUS związane z niezdolnością do pracy spowodowaną astmą oskrzelową – ok. 195 mln zł,
• utrata produktywności (w zależności od przyjętych wariantów szacowania utraty produktywności metodą kapitału ludzkiego) – od 204,94 mln zł do 491,82 mln zł.
Szacuje się, że na świecie z powodu astmy umiera co roku 255 tys. osób, co oznacza 1 na 250 wszystkich zgonów. Większości tych zgonów można byłoby zapobiec poprzez m.in. poprawę jakości opieki medycznej. Do najczęstszych przyczyn braku optymalnej kontroli choroby, przekładającego się na wzrost śmiertelności, należą niestosowanie leczenia przeciwzapalnego i nadużywanie leków ratunkowych.
Analiza stanu leczenia astmy w Polsce obrazuje:
• duże nierozpoznanie astmy sięgające nawet 70 proc. Badanie prowadzone w trakcie programu Epidemiologia Chorób Alergicznych w Polsce (ECAP) wykazało, że spośród pacjentów zakwalifikowanych do programu, u których lekarze zdiagnozowali astmę, jedynie 30 proc. miało ją wcześniej stwierdzoną,
• trudności z implementacją międzynarodowych wytycznych Światowej Inicjatywy na rzecz Zwalczania Astmy (GINA), spowodowane m.in. brakiem polskiej wersji językowej oraz brakiem popularyzacji wiedzy wśród lekarzy POZ,
• niespełnianie światowych standardów zarządzania chorobą (kontrola astmy). Badanie przeprowadzone w trakcie projektu SABINA+ wśród 253 lekarzy i 2482 pacjentów w Polsce od listopada 2018 r. do lutego 2019 r. ujawniło, że tylko 59,1 proc. alergologów, 44,1 proc. pulmonologów i 44,1 proc. lekarzy rodzinnych prawidłowo oceniało poziom kontroli astmy zgodnie z wytycznymi GINA,
• nadużywanie wziewnych krótko działających ß2-mimetyków (SABA) i doustnych glikokortykosteroidów (dGKS).
Badania przeprowadzone w Polsce w latach 2019–2020 (projekt AstmaZero) wykazały, że:
• średnie zużycie SABA przez polskich pacjentów wynosi 3,66 opakowania rocznie. Z kolei 6 proc. chorych przyjmujących leki z tej grupy zużywa ponad 12 opakowań rocznie,
• nadmierne stosowanie SABA, czyli 12 i więcej opakowań rocznie, silnie koreluje z ryzykiem zaostrzenia astmy, które rośnie 3,23-krotnie,
• przekraczanie i nadużywanie zalecanych dawek dGKS stwarza duże ryzyko ogólnoustrojowych powikłań (cukrzycy typu 2, zapalenia płuc, osteoporozy, depresji, chorób sercowo-naczyniowych).
Najnowsze wytyczne GINA wskazują, że powinno się ograniczać stosowanie leków wziewnych w leczeniu objawowym, tj. SABA, gdyż ich nadużywanie może prowadzić do zaostrzeń choroby. Stosowanie trzech i więcej dawek SABA tygodniowo zwiększa ryzyko przyszłych ataków astmy, a zużywanie 12 i więcej opakowań rocznie to czynnik większego ryzyka zgonu spowodowanego tą chorobą.
Polskie Towarzystwo Alergologiczne jest jednym z największych i najbardziej dynamicznych towarzystw lekarskich w Polsce. Zrzesza ponad 1500 członków, skupiających się na wielu chorobach alergicznych, między innymi układu oddechowego, o podłożu zapalnym, autoimmunologicznym, infekcyjnym, i innych, z których astma stanowi jedną z najczęstszych przewlekłych chorób społecznych. Koalicja na rzecz Leczenia Astmy to transparentne, otwarte, niezależne zrzeszenie czołowych ekspertów z zakresu alergologii oraz rynku zdrowia, którego celem bezpośrednim jest zwrócenie uwagi decydentów na konieczność transformacji obecnego stanu zarządzania astmą w Polsce, zarówno w kontekście ścieżki diagnostyczno-terapeutycznej pacjenta, jak i dostępności do nowoczesnych terapii. Działania podejmowane przez koalicję skoncentrowane są na systemowych aspektach i obejmują aktywności edukacyjne, komunikacyjne i opiniodawcze. Liderem koalicji jest Polskie Towarzystwo Alergologiczne, a inicjatorami – przedstawiciele środowisk klinicystów, eksperci zdrowia publicznego i przedstawiciele organizacji pacjentów zrzeszonych w Polskiej Federacji Stowarzyszeń Chorych na Alergie, Astmę i POChP.
Koncepcja „e-Recepta 2.0 Astma – projekt optymalizacji opieki nad pacjentami z astmą”, opracowana przez ekspertów Polskiego Towarzystwa Alergologicznego, Polskiego Towarzystwa Medycyny Rodzinnej, Instytutu Zarządzania w Ochronie Zdrowia Uczelni Łazarskiego zintegrowanych w Koalicji na rzecz Leczenia Astmy, jest odpowiedzią na wskazane wyzwania. Wdrożenie projektu pozwoli na redukcję kosztów pośrednich i bezpośrednich leczenia astmy, ale będzie miało również istotne znaczenie dla funkcjonowania chorych zarówno w życiu zawodowym, społecznym, jak i prywatnym. Na podkreślenie zasługuje fakt, że wszelkie działania prewencyjne podejmowane na rzecz zdrowia społeczeństwa umożliwiają pacjentom prawidłowe funkcjonowanie i optymalną jakość życia.
Konsekwencje zdiagnozowanego problemu
Pogarszajacy się stan zdrowia i wysokie koszty nieoptymalnego leczenia
Klinicyści biją na alarm, że poza nadużywaniem leków SABA i dGKS tylko 10 proc. pacjentów z przewlekłą astmą kontynuuje terapię po roku od rozpoznania, a aż 30 proc. nie kontroluje choroby. Jest to realny problem nie bez znaczenia, jeśli mowa m.in. o produktywności chorych.
Jak pokazują badania, koszty pośrednie związane z utratą produktywności stanowią znaczącą część kosztów całkowitych choroby z perspektywy społecznej. Choroby układu oddechowego stanowią ogromne obciążenie dla społeczeństwa w postaci niepełnosprawności i przedwczesnej śmiertelności, a także bezpośrednich kosztów opieki zdrowotnej, przepisywanych leków i kosztów pośrednich związanych z utratą produktywności. Astma oskrzelowa odpowiadała za 3725 lat utraconej produktywności pacjentów w 2018 r. Chorzy na astmę oskrzelową – w zależności od przyjętych wariantów metody szacowania kosztów utraty produktywności kapitału ludzkiego – generowali koszty pośrednie w wysokości od 204,94 mln zł do 491,82 mln zł w 2018 r.
Leczenie astmy jest długotrwałe i kosztowne. Ze wszystkich chorób alergicznych jest ona najczęstszą przyczyną absencji chorobowej, hospitalizacji oraz długotrwałej niezdolności do pracy. Ma zatem także wpływ na wydatki ubezpieczeń społecznych. Według zasobów informacyjnych Zakładu Ubezpieczeń Społecznych (ZUS), koszty chorób układu oddechowego (kody jednostki chorobowej J00–J99) w 2018 r. stanowiły 8,5 proc. wydatków na świadczenia związane z niezdolnością do pracy spowodowaną wszystkimi chorobami i wyniosły 3144 mln zł.
Cel projektu – zaprojektowanie narzędzia wspierającego kontrolę leczenia pacjentów z astmą
Założenia polskiej strategii leczenia astmy opierają się na doświadczeniu programów realizowanych w wielu krajach europejskich. Wśród rekomendacji systemowych znajduje się m.in. wprowadzenie multidyscyplinarnej, skoordynowanej opieki nad pacjentami z astmą ciężką, zaprojektowanie i wdrożenie programu zarządzania chorobą, obejmującego kompleksową opiekę (w szczególności koordynację ścieżki na styku POZ i ambulatoryjnej opieki specjalistycznej), wprowadzenie na szeroką skalę narzędzi informatycznych (aplikacji) wzmacniających wiedzę pacjentów na temat choroby, przestrzeganie zaleceń terapeutycznych, a także umożliwiających interakcję między lekarzem a chorym oraz rekomendowane obecnie wdrożenie rozwiązań informatycznych wykorzystujących system e-Recepta, wspierających lekarza w procesie zarządzania chorobą zgodnie z wytycznymi GINA, przez informowanie o ryzyku nadużywania określonych grup leków (SABA, dGKS).
Celem inicjatywy e-Recepta 2.0 Astma – którą dr Piotr Dąbrowiecki z Polskiego Towarzystwa Alergologicznego, sygnatariusz Koalicji na rzecz Leczenia Astmy, prezentował podczas VI Kongresu Wizja Zdrowia – Diagnoza i Przyszłość – Foresight Medyczny oraz XVI Hospital & Healthcare Management – poprzez wspieranie decyzji terapeutycznych podejmowanych wobec pacjentów z astmą jest ograniczenie nadużywania leków z klasy SABA oraz dGKS, co przyczyni się do zmniejszenia ryzyka zaostrzeń choroby oraz poważnych działań niepożądanych wynikających ze stosowania powyższych grup leków. Wykorzystanie nowoczesnych narzędzi cyfrowych pozwoli na gromadzenie, wymianę oraz analizę informacji związanych z terapią i będzie miało pozytywny wpływ na jej optymalizację w warunkach ambulatoryjnych, a tym samym na zmniejszenie liczby hospitalizacji. System e-Recepta 2.0 Astma to realne wsparcie lekarzy w zarządzaniu chorobą zgodnie z wytycznymi GINA.
Adresaci projektu – narzędzie wspierające dla lekarzy POZ oraz personelu pielęgniarskiego
Wdrożenie systemu e-Recepta 2.0 Astma stwarza szansę na rozwój rozwiązań typu Healthcare Decision Support System, które wspierałyby lekarza rodzinnego w efektywnej kontroli astmy dzięki monitorowaniu liczby przyjmowanych leków w porównaniu z rekomendacjami zawartymi w wytycznych klinicznych [tab. 1].

Zintegrowany system IT umożliwia wgranie zatwierdzonych przez organy administracji publicznej standardów/wytycznych. Wytyczne są opracowywane wspólnie z klinicystami (stowarzyszeniami lekarzy pierwszego kontaktu) i płatnikiem publicznym. Grupy docelowe projektu:
• lekarze podstawowej opieki zdrowotnej (pierwszy etap realizacji projektu),
• personel pielęgniarski,
• optymalnie – wszyscy lekarze.
Potrzeby adresatów projektu
Potrzeby skorelowane są z wieloma wyzwaniami związanymi z leczeniem astmy w Polsce, takimi jak brak krajowej polityki leczenia astmy, wysoki poziom nierozpoznania astmy, niestosowanie przez mniej więcej 50 proc. lekarzy zaleceń GINA, przekraczanie i nadużywanie zalecanych dawek dGKS, stwarzających duże ryzyko ogólnoustrojowych powikłań, nadużywanie leków wziewnych SABA.
Kluczowym zadaniem lekarzy podstawowej opieki zdrowotnej powinno być wstępne rozpoznanie wystąpienia astmy oskrzelowej i wykonanie badań diagnostycznych, natomiast u pacjentów z przewlekłą astmą zachowanie ciągłego monitoringu ich stanu, w tym zbyt częstego stosowania leków z grupy SABA.
Aby zwiększyć rolę lekarzy podstawowej opieki zdrowotnej w systemie leczenia astmy, co umożliwi jak najwcześniejsze rozpoznanie choroby oraz zapewnienie ciągłej i skoordynowanej opieki nad pacjentem, a co za tym idzie zapobiegnie kosztownym hospitalizacjom, należy wyposażyć ich w narzędzia umożliwiające skuteczne zarządzanie astmą tj. e-Receptę 2.0 Astma.
Działania
Rekomenduje się na etapie pilotażu e-Recepty 2.0 Astma wprowadzenie do systemu IT służącego do wystawienia e-recepty funkcjonalności ostrzegających osoby wystawiające e-receptę pacjentom z astmą: Interwencji 1 w połączeniu z Interwencją 2.
Efekty projektu
Najważniejszym efektem wdrożenia e-Recepty 2.0 Astma będzie:
• ograniczenie stosowania SABA i dGKS prowadzące do zmniejszenia ich nadużywania,
• zmniejszenie ryzyka wystąpienia działań niepożądanych,
• lepsza kontrola choroby zarówno przez pacjenta, jak i lekarza,
• mniejsze wydatki płatnika na leki SABA oraz dGKS.
Nadrzędnym efektem wprowadzenia e-Recepty 2.0 Astma stanie się wymierne wsparcie dla lekarzy POZ w skutecznym zarządzaniu leczenia astmy. Docelowo funkcjonalność ta powinna być także dostępna dla lekarzy alergologów i pulmonologów.
Dzięki realizacji projektu:
• znacząco poprawi się monitorowanie i kontrola procesu terapeutycznego nad pacjentami z astmą oskrzelową, aby w porę reagować i ewentualnie wprowadzać modyfikacje,
• zmniejszy się liczba hospitalizacji z powodu astmy oskrzelowej,
• zostanie ograniczone nadmierne stosowanie leków z klasy SABA, a tym samym zmniejszy się liczba działań niepożądanych wynikających z ich nadużywania,
• zmniejszy się ryzyko zgonów spowodowanych astmą oskrzelową,
• zmniejszy się ryzyko przyszłych zaostrzeń astmy,
• będzie możliwa identyfikacja chorych przyjmujących zbyt dużo leków z klasy SABA, co pośrednio wskazuje na wysokie ryzyko zaostrzeń astmy,
• zmniejszą się koszty bezpośrednie i pośrednie leczenia astmy.
Wnioskodawcy rekomendują, aby wprowadzeniu e-Recepty 2.0 Astma towarzyszyło uruchomienie systemu monitorowania i ewaluacji efektów tego narzędzia (pomiar kluczowych wskaźników). Pozwoli to na ocenę skuteczności takich rozwiązań i ich udoskonalenia przed decyzją o rozszerzenie na kolejne rozpoznania.
Analiza ryzyk
Dostrzegamy trzy ryzyka mogące stanowić obciążenie dla projektu:
• niewydolność systemu informatycznego skutkująca zawieszeniami i brakiem przepływu informacji,
• procesowanie danych osobowych,
• niezadowolenie i złe opinie na temat projektu pacjentów, którym odmawia się wypisania leku.
Podsumowanie
System e-Recepta 2.0 Astma to przełomowe rozwiązanie z szeroką funkcjonalnością dające wielopłaszczyznowe korzyści. Dużym ułatwieniem jest bazowanie na wypracowanym i funkcjonującym projekcie e-Recepty, dzięki czemu w znacznym stopniu zostaje ograniczona kosztochłonność projektu. Bilans korzyści wobec nakładów finansowych jest niewspółmierny. Przemawia on za koniecznością wdrożenia projektu skutkującego ograniczeniem kosztów pośrednich i bezpośrednich związanych z leczeniem chorych z astmą ponoszonych przez płatników, ale przede wszystkim realnym progresem w jakości życia chorych na astmę.
Tekst opublikowano w „Menedżerze Zdrowia” 3–4/2023.
Przeczytaj także: „Standaryzacja informacji w diagnostyce laboratoryjnej”, „Cyfrowy szpital – bezpieczny pacjent” i „Ochrona zdrowia w czasie konfliktu i wojny”.
Więcej o akcji na stronie: www.termedia.pl/zdrowy-pomysl.

Źródło:
Menedżer Zdrowia/Piotr Dabrowiecki, Marek Kulus, Małgorzata Gałazka-Sobotka, Jakub Gierczynski, Jerzy Gryglewicz, Piotr Kuna i Maciej Kupczyk
Menedżer Zdrowia/Piotr Dabrowiecki, Marek Kulus, Małgorzata Gałazka-Sobotka, Jakub Gierczynski, Jerzy Gryglewicz, Piotr Kuna i Maciej Kupczyk



















