Konkurs bez nagród

We wrześniu 2018 r. wiele osób otworzyło szampana. Przyjmując dokument „Polityka lekowa państwa na lata 2018–2022”, rząd zrobił ważny krok w kierunku wprowadzenia prawdziwej polityki publicznej w tej dziedzinie. Chwalili wszyscy – sektor publiczny, eksperci medyczni, organizacje pacjenckie. Dokument wykuwał się niemal na naszych oczach. Jego kolejne elementy poznawaliśmy na niezliczonych konferencjach i seminariach. Ile z tego entuzjazmu zostanie za kilka miesięcy? Odpowiada Wojciech Wiśniewski.
Analiza Wojciecha Wiśniewskiego:
– Na tych samych niezliczonych konferencjach dyskutujemy o konieczności nowelizacji ustawy refundacyjnej. Faktycznie, kilka lat funkcjonowania regulacji pozwoliło zgromadzić wiedzę potrzebną do określenia kierunków koniecznych zmian. Co do zasady, a jest to odczucie powszechne wśród parlamentarzystów niezależnie od strony politycznego sporu, była to najlepsza z kilku ustaw zdrowotnych uchwalonych w latach 2009–2012. Wprowadzono skuteczne narzędzia negocjacyjne, zwiększono liczbę refundowanych cząsteczek. Jak zwykle do szczęścia zabrakło tylko pieniędzy – złamano obietnicę przeznaczenia oszczędności na dotychczas nierefundowane leki.
Od kiedy jednak ustawę uchwalono, rozpoczęła się debata nad zakresem jej nowelizacji. Od kilku lat jednak w tej dziedzinie nie wychodzimy poza deklaracje. Już w poprzedniej kadencji sejmu powołana została podkomisja, która miała rozpatrzyć projekt obywatelski przygotowany przez Porozumienie Zielonogórskie. Ówczesny rząd obiecywał wspólne procedowanie tych rozwiązań z projektem rządowym. Nic z tego nie wyszło. Nie inaczej było po 2015 r. Każdy kolejny wiceminister odpowiedzialny za politykę lekową deklarował, że już za chwilę zaczniemy, poznamy projekt, rząd migiem przyjmie niezbędne rozwiązania, na które czeka parlament. Efekt? Już dzisiaj wiemy, że w tej kadencji szanse na nowelizację ustawy refundacyjnej są minimalne. Biorąc pod uwagę kalendarz wyborczy, najbliższej wiarygodnej dyskusji na ten temat możemy się spodziewać nie wcześniej niż w 2020 r.
Nie uda się zatem przełożyć oczekiwanych przez wszystkich zapisów dokumentu strategicznego na konkretne rozwiązania legislacyjne w kluczowej regulacji.
Dostęp do leków – gdzie jesteśmy?
Z punktu widzenia chorych najważniejszym wskaźnikiem skuteczności polityki lekowej państwa jest dostęp do terapii. Od wielu lat kolejne grupy chorych apelują o zmiany standardu leczenia, zwiększenie dostępności skutecznej i bezpiecznej farmakoterapii. W ostatnim czasie wiele z tych aktywności przynosiło spodziewany skutek. Od połowy 2016 r. nastąpiło bezprecedensowe zwiększenie dostępu do leków onkologicznych w Polsce. Dotyczyło to najczęściej występujących guzów litych – raka płuca, raka piersi, raka gruczołu krokowego, raka prostaty, ale w końcu zaczęto także rozwiązywać problem dostępności leków hematoonkologicznych, które mają zasadnicze znaczenie dla zwiększenia skuteczności leczenia.
W beczce miodu pojawiła się jednak łyżka dziegciu. Po pierwsze, system refundacji leków onkologicznych poprzez programy lekowe jest z punktu widzenia chorego zero-jedynkowy. Granica pomiędzy otrzymaniem terapii a wyłączeniem z leczenia jest wyjątkowo cienka. Co gorsza, często są to decyzje automatyczne, od których nie można się odwołać. Jeżeli dodać do tego nieprzejrzysty system tworzenia treści programów oraz obowiązujących w nich kryteriów, można dostrzec wyzwania, z którymi musimy się zmierzyć. Po drugie, za pozytywnymi decyzjami refundacyjnymi nie poszły dodatkowe środki, co sprawiło, że często decyzje administracyjne były fikcyjne. O tym jednak za chwilę.
Fundacja Alivia w listopadzie 2018 r. opublikowała Oncoindex. Jego celem jest monitorowanie dostępu do skutecznej i bezpiecznej farmakoterapii onkologicznej. Analiza obejmuje guzy lite i choroby hematoonkologiczne, które są powodem śmierci największej liczby Polaków. Projekt przewiduje porównanie standardu leczenia finansowanego przez NFZ z wytycznymi ESMO, a analizie poddawane są leki zarejestrowane w ciągu ostatnich 15 lat. Głównym celem przedsięwzięcia była ocena, czy podejmując aktywne działania na rzecz zwiększenia dostępności leków, gonimy standardy medyczne wystarczająco szybko. Jak się okazuje, niestety nie.
W analizowanych obszarach uzyskano następujące wyniki:
– tylko 17 proc. leków zalecanych w leczeniu zgodnym z aktualną wiedzą medyczną jest dostępnych dla polskich pacjentów onkologicznych,
– 50 proc. leków zalecanych przez ESMO jest całkowicie niedostępnych dla chorych w Polsce,
– 33 proc. leków jest refundowanych z ograniczeniami, które często nie mają podstaw medycznych i wynikają wyłącznie z przyczyn budżetowych.

Widać wyraźnie, że do optimum jeszcze daleko. Kłopoty związane z refundacją terapii nie dotyczą przecież tylko onkologii. Eksperci wielokrotnie zwracali uwagę na ograniczenia refundacyjne terapii biologicznych, od wielu lat nierozwiązanym problemem pozostaje cukrzyca. Mamy również wyzwania związane z tendencjami demograficznymi, takie jak osteoporoza, i wiele innych. Dokument strategiczny nie wyznaczył najważniejszych potrzeb, które chcemy zaspokoić, ani nie wprowadził miary sukcesu w tym zakresie. Jak zatem ocenić, czy resort zdrowia wywiązał się z danego słowa?
Czy mamy na to wszystko pieniądze?
Od wielu miesięcy trwa dyskusja nad faktycznymi możliwościami publicznego płatnika. Zawarcie porozumień płacowych z kilkoma grupami zawodowymi, obietnica podwyżek taryf umożliwiających realizację umowy z Porozumieniem Zawodów Medycznych oraz zapowiadana kroplówka finansowa dla szpitali powiatowych sprawiają, że lejtmotywem tegorocznej debaty w ochronie zdrowia będzie kryzys płynności publicznego płatnika. W związku z tym, że historycznie obszarem, w którym w pierwszej kolejności poszukuje się oszczędności, jest refundacja, możemy się spodziewać wielu niekorzystnych zjawisk. Być może mamy więcej leków na liście leków refundowanych niż pieniędzy w budżecie refundacyjnym.
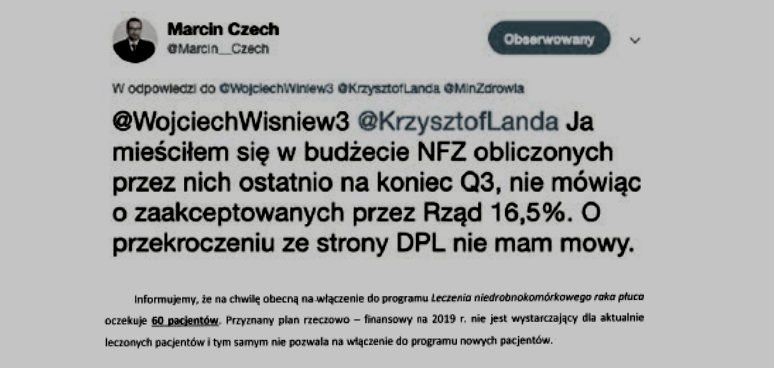
Należy mieć ograniczone zaufanie do treści pojawiających się w mediach społecznościowych, ale warto zauważyć, że prof. Marcin Czech zaskoczył kilka dni temu stwierdzeniem, że podejmując decyzje refundacyjne, kierował się wyznaczonym w dokumencie strategicznym minimalnym poziomem nakładów na refundację w wysokości 16,5 proc. Kłopot w tym, że ostateczny plan finansowy NFZ na 2018 r. wskazuje, że całkowity budżet na refundację wynosi 15,74 proc. Różnica mogłaby zostać uznana za niewielką, gdyby nie fakt, że to kwota 612 mln zł. Należy zatem przyjąć za wysoce prawdopodobne, że w 2019 r. wchodzimy z dobrze ponad półmiliardową dziurą w budżecie refundacyjnym. O prawdziwości tego przekonania świadczą ostatnie wypowiedzi medialne Macieja Miłkowskiego, który stwierdził, że koszty nadwykonań lekowych z 2018 r. są pokrywane z planu finansowego na 2019 r. Mówiąc wprost – nie spiął nam się budżet refundacyjny.
Brakuje całościowych danych, ale wiemy, że oddziały wojewódzkie NFZ nie miały pieniędzy na sfinansowanie leków wprowadzanych do refundacji. W województwie zachodniopomorskim ośrodki otrzymywały na piśmie oczekiwanie płatnika, że pokryją koszty zakupów leków i wystąpią o zwiększenie kontraktu w kolejnym kwartale. Na Lubelszczyźnie skończyło się dużo gorzej. Po 10 miesiącach zabiegania o dodatkowe pie niądze szpital kliniczny w Lublinie poinformował, że 60 pacjentów, którzy powinni stosować immunoterapię, nie otrzymuje potrzebnego leczenia. Nie znamy skali zjawiska w kraju i wszystkich obszarów, których to dotyczy. To pierwsze, ale nie ostatnie sygnały. Kryzys płatnika to problem pełzający – objawia się kredytowaniem go przez świadczeniodawców. Poprzednie sukcesy refundacyjne okazały się fikcyjne.
Zmiana kadrowa
W lutym 2019 r. doszło do zmiany na stanowisku wiceministra odpowiedzialnego za prowadzenie polityki lekowej państwa. Maciej Miłkowski jest w niezwykle trudnej sytuacji. W roku wyborczym, kiedy oczekiwanie szybkiego sukcesu jest naturalne, nie dysponuje środkami, aby takich zmian dokonać. Wobec trudności finansowych NFZ we wszystkich dziedzinach będzie odgrywał rolę tego, który odbiera. Już prace nad marcową listą refundacyjną budziły wiele emocji. Nie tylko bowiem nie dokonano refundacji nowych leków, ale kilka produktów z listy zniknęło. Raczej nie z powodu nadmiaru środków. Dlatego obecnie pierwszą potrzebą pozostaje jak najszybsze zwiększenie budżetu refundacyjnego do poziomu koniecznego do sfinansowania leków wpisanych na listy refundacyjne. W tym celu trzeba sięgnąć po 1,8 mld zł funduszu zapasowego, chociaż i tak ta kwota może okazać się niewystarczająca, skoro niemal każdy w systemie potrzebuje środków. Wiadomo, że minister finansów nie chce wyrazić zgody na zbyt szybkie podjęcie tej decyzji, obawiając się, że będzie zmuszony do przekazania przed jesienią dodatkowej dotacji do NFZ z budżetu państwa.
Musimy jasno powiedzieć – najbliższe miesiące będą niezwykle trudnym sprawdzianem dla kreujących politykę refundacyjną. Wchodzimy w nowy rok z długiem i kacem po szampanie, który wypiliśmy we wrześniu po przyjęciu dokumentu strategicznego. Fiasko prac legislacyjnych i wyzwania finansowe sprawiają, że jest to dokument w zasadniczej części nierealizowalny. Bardzo tego żałuję, ponieważ do dzisiaj uważam go za jeden z najlepszych, jakie opuściły mury Ministerstwa Zdrowia.
Tekst Wojciecha Wiśniewskiego to jeden z materiałów z "Menedżera Zdrowia" 1-2/2019. Czasopismo można zamówić na stronie: www.termedia.pl/mz/prenumerata.
Zachęcamy do polubienia profilu "Menedżera Zdrowia" na Facebooku: www.facebook.com/MenedzerZdrowia i obserwowania kont na Twitterze i LinkedInie: www.twitter.com/MenedzerZdrowia i www.linkedin.com/MenedzerZdrowia.
– Na tych samych niezliczonych konferencjach dyskutujemy o konieczności nowelizacji ustawy refundacyjnej. Faktycznie, kilka lat funkcjonowania regulacji pozwoliło zgromadzić wiedzę potrzebną do określenia kierunków koniecznych zmian. Co do zasady, a jest to odczucie powszechne wśród parlamentarzystów niezależnie od strony politycznego sporu, była to najlepsza z kilku ustaw zdrowotnych uchwalonych w latach 2009–2012. Wprowadzono skuteczne narzędzia negocjacyjne, zwiększono liczbę refundowanych cząsteczek. Jak zwykle do szczęścia zabrakło tylko pieniędzy – złamano obietnicę przeznaczenia oszczędności na dotychczas nierefundowane leki.
Od kiedy jednak ustawę uchwalono, rozpoczęła się debata nad zakresem jej nowelizacji. Od kilku lat jednak w tej dziedzinie nie wychodzimy poza deklaracje. Już w poprzedniej kadencji sejmu powołana została podkomisja, która miała rozpatrzyć projekt obywatelski przygotowany przez Porozumienie Zielonogórskie. Ówczesny rząd obiecywał wspólne procedowanie tych rozwiązań z projektem rządowym. Nic z tego nie wyszło. Nie inaczej było po 2015 r. Każdy kolejny wiceminister odpowiedzialny za politykę lekową deklarował, że już za chwilę zaczniemy, poznamy projekt, rząd migiem przyjmie niezbędne rozwiązania, na które czeka parlament. Efekt? Już dzisiaj wiemy, że w tej kadencji szanse na nowelizację ustawy refundacyjnej są minimalne. Biorąc pod uwagę kalendarz wyborczy, najbliższej wiarygodnej dyskusji na ten temat możemy się spodziewać nie wcześniej niż w 2020 r.
Nie uda się zatem przełożyć oczekiwanych przez wszystkich zapisów dokumentu strategicznego na konkretne rozwiązania legislacyjne w kluczowej regulacji.
Dostęp do leków – gdzie jesteśmy?
Z punktu widzenia chorych najważniejszym wskaźnikiem skuteczności polityki lekowej państwa jest dostęp do terapii. Od wielu lat kolejne grupy chorych apelują o zmiany standardu leczenia, zwiększenie dostępności skutecznej i bezpiecznej farmakoterapii. W ostatnim czasie wiele z tych aktywności przynosiło spodziewany skutek. Od połowy 2016 r. nastąpiło bezprecedensowe zwiększenie dostępu do leków onkologicznych w Polsce. Dotyczyło to najczęściej występujących guzów litych – raka płuca, raka piersi, raka gruczołu krokowego, raka prostaty, ale w końcu zaczęto także rozwiązywać problem dostępności leków hematoonkologicznych, które mają zasadnicze znaczenie dla zwiększenia skuteczności leczenia.
W beczce miodu pojawiła się jednak łyżka dziegciu. Po pierwsze, system refundacji leków onkologicznych poprzez programy lekowe jest z punktu widzenia chorego zero-jedynkowy. Granica pomiędzy otrzymaniem terapii a wyłączeniem z leczenia jest wyjątkowo cienka. Co gorsza, często są to decyzje automatyczne, od których nie można się odwołać. Jeżeli dodać do tego nieprzejrzysty system tworzenia treści programów oraz obowiązujących w nich kryteriów, można dostrzec wyzwania, z którymi musimy się zmierzyć. Po drugie, za pozytywnymi decyzjami refundacyjnymi nie poszły dodatkowe środki, co sprawiło, że często decyzje administracyjne były fikcyjne. O tym jednak za chwilę.
Fundacja Alivia w listopadzie 2018 r. opublikowała Oncoindex. Jego celem jest monitorowanie dostępu do skutecznej i bezpiecznej farmakoterapii onkologicznej. Analiza obejmuje guzy lite i choroby hematoonkologiczne, które są powodem śmierci największej liczby Polaków. Projekt przewiduje porównanie standardu leczenia finansowanego przez NFZ z wytycznymi ESMO, a analizie poddawane są leki zarejestrowane w ciągu ostatnich 15 lat. Głównym celem przedsięwzięcia była ocena, czy podejmując aktywne działania na rzecz zwiększenia dostępności leków, gonimy standardy medyczne wystarczająco szybko. Jak się okazuje, niestety nie.
W analizowanych obszarach uzyskano następujące wyniki:
– tylko 17 proc. leków zalecanych w leczeniu zgodnym z aktualną wiedzą medyczną jest dostępnych dla polskich pacjentów onkologicznych,
– 50 proc. leków zalecanych przez ESMO jest całkowicie niedostępnych dla chorych w Polsce,
– 33 proc. leków jest refundowanych z ograniczeniami, które często nie mają podstaw medycznych i wynikają wyłącznie z przyczyn budżetowych.

Widać wyraźnie, że do optimum jeszcze daleko. Kłopoty związane z refundacją terapii nie dotyczą przecież tylko onkologii. Eksperci wielokrotnie zwracali uwagę na ograniczenia refundacyjne terapii biologicznych, od wielu lat nierozwiązanym problemem pozostaje cukrzyca. Mamy również wyzwania związane z tendencjami demograficznymi, takie jak osteoporoza, i wiele innych. Dokument strategiczny nie wyznaczył najważniejszych potrzeb, które chcemy zaspokoić, ani nie wprowadził miary sukcesu w tym zakresie. Jak zatem ocenić, czy resort zdrowia wywiązał się z danego słowa?
Czy mamy na to wszystko pieniądze?
Od wielu miesięcy trwa dyskusja nad faktycznymi możliwościami publicznego płatnika. Zawarcie porozumień płacowych z kilkoma grupami zawodowymi, obietnica podwyżek taryf umożliwiających realizację umowy z Porozumieniem Zawodów Medycznych oraz zapowiadana kroplówka finansowa dla szpitali powiatowych sprawiają, że lejtmotywem tegorocznej debaty w ochronie zdrowia będzie kryzys płynności publicznego płatnika. W związku z tym, że historycznie obszarem, w którym w pierwszej kolejności poszukuje się oszczędności, jest refundacja, możemy się spodziewać wielu niekorzystnych zjawisk. Być może mamy więcej leków na liście leków refundowanych niż pieniędzy w budżecie refundacyjnym.
Należy mieć ograniczone zaufanie do treści pojawiających się w mediach społecznościowych, ale warto zauważyć, że prof. Marcin Czech zaskoczył kilka dni temu stwierdzeniem, że podejmując decyzje refundacyjne, kierował się wyznaczonym w dokumencie strategicznym minimalnym poziomem nakładów na refundację w wysokości 16,5 proc. Kłopot w tym, że ostateczny plan finansowy NFZ na 2018 r. wskazuje, że całkowity budżet na refundację wynosi 15,74 proc. Różnica mogłaby zostać uznana za niewielką, gdyby nie fakt, że to kwota 612 mln zł. Należy zatem przyjąć za wysoce prawdopodobne, że w 2019 r. wchodzimy z dobrze ponad półmiliardową dziurą w budżecie refundacyjnym. O prawdziwości tego przekonania świadczą ostatnie wypowiedzi medialne Macieja Miłkowskiego, który stwierdził, że koszty nadwykonań lekowych z 2018 r. są pokrywane z planu finansowego na 2019 r. Mówiąc wprost – nie spiął nam się budżet refundacyjny.
Brakuje całościowych danych, ale wiemy, że oddziały wojewódzkie NFZ nie miały pieniędzy na sfinansowanie leków wprowadzanych do refundacji. W województwie zachodniopomorskim ośrodki otrzymywały na piśmie oczekiwanie płatnika, że pokryją koszty zakupów leków i wystąpią o zwiększenie kontraktu w kolejnym kwartale. Na Lubelszczyźnie skończyło się dużo gorzej. Po 10 miesiącach zabiegania o dodatkowe pie niądze szpital kliniczny w Lublinie poinformował, że 60 pacjentów, którzy powinni stosować immunoterapię, nie otrzymuje potrzebnego leczenia. Nie znamy skali zjawiska w kraju i wszystkich obszarów, których to dotyczy. To pierwsze, ale nie ostatnie sygnały. Kryzys płatnika to problem pełzający – objawia się kredytowaniem go przez świadczeniodawców. Poprzednie sukcesy refundacyjne okazały się fikcyjne.

Zmiana kadrowa
W lutym 2019 r. doszło do zmiany na stanowisku wiceministra odpowiedzialnego za prowadzenie polityki lekowej państwa. Maciej Miłkowski jest w niezwykle trudnej sytuacji. W roku wyborczym, kiedy oczekiwanie szybkiego sukcesu jest naturalne, nie dysponuje środkami, aby takich zmian dokonać. Wobec trudności finansowych NFZ we wszystkich dziedzinach będzie odgrywał rolę tego, który odbiera. Już prace nad marcową listą refundacyjną budziły wiele emocji. Nie tylko bowiem nie dokonano refundacji nowych leków, ale kilka produktów z listy zniknęło. Raczej nie z powodu nadmiaru środków. Dlatego obecnie pierwszą potrzebą pozostaje jak najszybsze zwiększenie budżetu refundacyjnego do poziomu koniecznego do sfinansowania leków wpisanych na listy refundacyjne. W tym celu trzeba sięgnąć po 1,8 mld zł funduszu zapasowego, chociaż i tak ta kwota może okazać się niewystarczająca, skoro niemal każdy w systemie potrzebuje środków. Wiadomo, że minister finansów nie chce wyrazić zgody na zbyt szybkie podjęcie tej decyzji, obawiając się, że będzie zmuszony do przekazania przed jesienią dodatkowej dotacji do NFZ z budżetu państwa.
Musimy jasno powiedzieć – najbliższe miesiące będą niezwykle trudnym sprawdzianem dla kreujących politykę refundacyjną. Wchodzimy w nowy rok z długiem i kacem po szampanie, który wypiliśmy we wrześniu po przyjęciu dokumentu strategicznego. Fiasko prac legislacyjnych i wyzwania finansowe sprawiają, że jest to dokument w zasadniczej części nierealizowalny. Bardzo tego żałuję, ponieważ do dzisiaj uważam go za jeden z najlepszych, jakie opuściły mury Ministerstwa Zdrowia.
Tekst Wojciecha Wiśniewskiego to jeden z materiałów z "Menedżera Zdrowia" 1-2/2019. Czasopismo można zamówić na stronie: www.termedia.pl/mz/prenumerata.
Zachęcamy do polubienia profilu "Menedżera Zdrowia" na Facebooku: www.facebook.com/MenedzerZdrowia i obserwowania kont na Twitterze i LinkedInie: www.twitter.com/MenedzerZdrowia i www.linkedin.com/MenedzerZdrowia.
Źródło:
Menedżer Zdrowia/Wojciech Wiśniewski
Menedżer Zdrowia/Wojciech Wiśniewski



















