Sytuacja osób LGBT+ w opiece paliatywnej

Zwiększające się potrzeby dotyczące opieki paliatywnej związane są nie tylko z obejmowaniem opieką pacjentów z różnymi chorobami nienowotworowymi, ale też z dostosowywaniem jej do szczególnych uwarunkowań kulturowych, religijnych, etnicznych i seksualnych – między innymi osób nieheteronormatywnych.
Tekst Michała Graczyka z Katedry Opieki Paliatywnej Collegium Medicum w Bydgoszczy Uniwersytetu Mikołaja Kopernika w Toruniu oraz Ośrodka Hospicjum Domowe Zgromadzenia Księży Marianów w Warszawie, Wojciecha Leśniaka z Ośrodka Hospicjum Domowe Zgromadzenia Księży Marianów w Warszawie, Marty Łabuś-Centek z Katedry Opieki Paliatywnej Collegium Medicum w Bydgoszczy Uniwersytetu Mikołaja Kopernika w Toruniu, a także Tomasza Dzierżanowskiego z Pracowni Medycyny Paliatywnej, Zakładu Medycyny Społecznej i Zdrowia Publicznego Warszawskiego Uniwersytetu Medycznego:
Osoby nieheteronormatywne bądź LGBTQIA+ to akronim od słów z języka angielskiego: Lesbian, Gay, Bisexual, Transgender, Genderqueer, Queer, Intersexed, Agender, Asexual; lesbijki, geje, osoby biseksualne, transpłciowe, queer - określenie używane do opisywania społeczności LGBT i jej członków (pojęcie parasolowe obejmujące osoby, które utożsamiają się z którąś z liter skrótu LGBT+ bądź nie utożsamiają się z żadną z nich), osoby interpłciowe i aseksualne oraz także inne warianty orientacji seksualnej – całe spektrum seksualności i tożsamości płciowych. Akronim systematycznie się rozrasta zatem w niniejszym artykule zdecydowaliśmy się na używanie podstawowego skrótu LGBT. Potrzeby osób LGBT są stosunkowo nowym tematem podejmowanym przez pracowników ochrony zdrowia w wielu krajach, w tym w Polsce.
Stosowane terminy mogą budzić wątpliwości i wydawać się niejednoznaczne, zwłaszcza jeśli chodzi o przymiotnik „normatywny”, który określa, co jest normą, a co nią nie jest. W tym aspekcie wszystkie zachowania, które nie są heteroseksualne, mogłyby nie wpisywać się w normę. Heteronormatywność polega na wszechobecności w normach społecznych, prawnych i w kontaktach społecznych założenia, że wszyscy ludzie są heteroseksualni oraz że pełnią tradycyjne role płciowe. Przyjmuje się, że heteronormatywność to konfiguracja kultury sprowadzająca seksualność do heteroseksualności, która uchodzi za idealną orientację, wyższą względem homoseksualności i biseksualności. Zatem osoby nieheteronormatywne to te o innej orientacji psychoseksualnej niż heteroseksualna, która występuje najliczniej w populacji, a także o innej tożsamości płciowej niż męskość i kobiecość będące w zgodzie z płcią biologiczną. Warto rozważyć, czy nie właściwsze byłoby stosowanie nazewnictwa osoby nieheteroseksualne. Jednakże słowo nieheteronormatywny jest powszechnie używane także w nomenklaturze naukowej jako neutralne i niewartościujące.
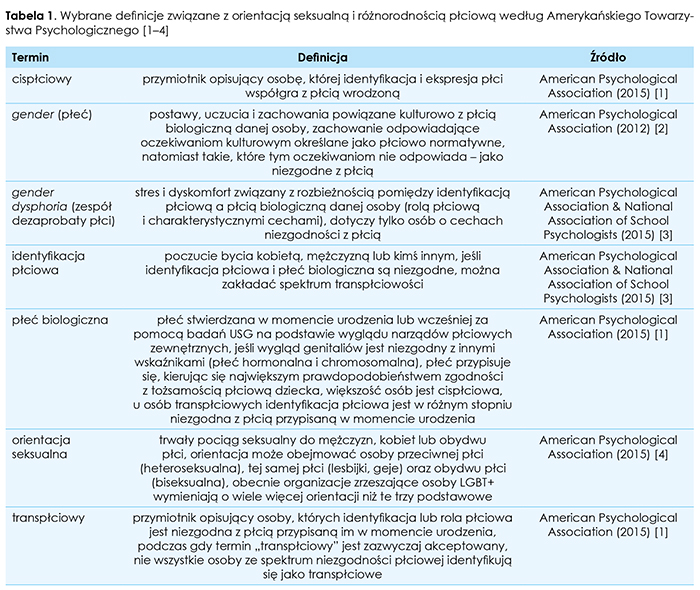
Według współczesnej wiedzy medycznej orientacja seksualna nie jest kwestią wyboru, tylko uwarunkowań biologicznych, na które nie mamy wpływu. Amerykańskie Towarzystwo Psychiatryczne wykreśliło homoseksualizm z klasyfikacji zaburzeń psychicznych w 1973 r., a następnie w 1990 r. Światowa Organizacja Zdrowia usunęła to pojęcie z ICD10. W definicji zdrowia jako dobrostanu w każdej sferze, w tym psychicznej, odnajdujemy pojęcie zdrowia seksualnego. Definicje dotyczące pojęć związanych z omawianym zagadnieniem przedstawiono w tabeli 1. Należy jednak pamiętać, że wciąż ulegają one zmianom oraz mogą się różnić w zależności od krajów i kultur.
Osoby nieheteronormatywne mogą być narażone na przewlekły stres mniejszościowy, również w okresie objęcia ich opieką paliatywną. Na stres mniejszościowy składają się codzienne problemy związane z dyskryminacją lub brakiem takich samych możliwości czy szans, jakie mają członkowie grupy większościowej. Jego skutkiem jest chroniczne napięcie. Stres mniejszościowy jest nie tylko wynikiem nieprzyjemnych wydarzeń, ale odnosi się do ogólnych doświadczeń członków mniejszości w kontekście życia w większościowej społeczności, gdzie prawdopodobne jest występowanie konfliktów w sferze wartości, potrzeb, doświadczeń, sposobu życia, a także niedostosowania społecznych struktur do potrzeb grupy mniejszościowej. Może to prowadzić do zaburzeń w kształtowaniu się obrazu siebie samego oraz być czynnikiem ryzyka powstawania poważnych problemów psychicznych5, 6.
Niedostateczna wiedza wśród pracowników zespołów opieki zdrowotnej (w tym paliatywnej) na temat osób LGBT i ich potrzeb sprawia, że mogą oni nie zdawać sobie sprawy z odczuwanych przez ich nieheteronormatywnych pacjentów lęków i doświadczanych trudności natury prawnej oraz izolacji społecznej. Problemy, z jakimi borykają się osoby LGBT w terminalnym stadium choroby, są przedmiotem nielicznych badań. Szerzenie wiedzy oraz zwiększanie świadomości wśród pracowników ochrony zdrowia na temat potrzeb pacjentów LGBT w opiece paliatywnej jest działaniem niezbędnym do poprawy jakości ich życia w ostatnim stadium choroby.
Bariery w optymalnej opiece zdrowotnej nad pacjentami LGBT
Optymalna opieka zdrowotna dla osób LGBT wymaga zarówno kompetentnego personelu medycznego, jak i usług profilaktycznych. Mniejszości seksualne i płciowe nadal jednak napotykają liczne przeszkody w dostępie do opieki, skupiające się wokół czterech głównych problemów:
– niechęć niektórych pacjentów LGBT do ujawniania tożsamości seksualnej lub płciowej podczas otrzymywania opieki medycznej,
– niewystarczająca liczba świadczeniodawców kompetentnych w zakresie potrzeb osób LGBT w ramach świadczenia opieki medycznej,
– bariery strukturalne i ustawodawcze, które utrudniają dostęp do ubezpieczenia zdrowotnego oraz ograniczają prawa do odwiedzin i podejmowania decyzji medycznych przez osoby LGBT i ich partnerów,
– brak odpowiednich, ugruntowanych kulturowo służb prewencyjnych.
Każda z tych barier jest ważna (na swój indywidualny sposób) z osobna, a i razem mogą tworzyć trudny do pokonania mur w uzyskaniu opieki zdrowotnej dla wielu osób LGBT7.
Dostęp osób nieheteronormatywnych do opieki medycznej
Społecznymi czynnikami determinującymi nierówny dostęp do opieki zdrowotnej są m.in.: wiek, płeć, rasa, pochodzenie etniczne, bariera językowa oraz status socjoekonomiczny8. Orientacja seksualna została wyróżniona przez Amerykańskie Centra Kontroli Chorób i Prewencji (ang. Centers for Disease Control and Prevention) jako jeden z czynników wpływających na dostęp do opieki zdrowotnej9.
Lambda Legal (amerykańska organizacja praw obywatelskich działająca od 1973 r., która skupia się na społecznościach lesbijek, gejów, biseksualistów i osób transpłciowych, a także ludzi żyjących z HIV/ AIDS, prowadzi spory sądowe, edukację społeczną i politykę publiczną) przeprowadziła badanie dotyczące problematyki dyskryminacji w opiece zdrowotnej doświadczanej przez pacjentów LGBT i pacjentów zakażonych wirusem HIV w Stanach Zjednoczonych. Badana grupa składała się z 4900 pacjentów10.
Pytania dotyczyły różnych przejawów dyskryminacji: odmowy opieki i dotykania pacjenta, stosowania nieproporcjonalnych środków ochrony własnej w czasie kontaktu z pacjentem, używania obraźliwego języka przez pracowników opieki medycznej oraz obwiniania pacjenta za jego stan zdrowia. Wyniki opublikowane w 2010 r. pokazały, że pomimo wykreślenia homoseksualizmu z listy chorób i zaburzeń a także rosnącej tolerancji wśród społeczeństwa prawie 56 proc. lesbijek, gejów i biseksualnych respondentów oraz 70 proc. pacjentów transseksualnych i niebinarnych doświadczyło przynajmniej jednej z wymienionych form dyskryminacji.
Kolejnymi czynnikami determinującymi gorszy dostęp do ochrony zdrowia i wpływającymi ujemnie na jakość życia osób LGBT są: wyższy wskaźnik ubóstwa, większa niepewność odnośnie do sytuacji mieszkaniowej i żywieniowej oraz dyskryminacja w miejscu pracy11.
Zdrowie somatyczne i psychiczne osób nieheteronormatywnych
Nie ma danych, które potwierdzałyby istnienie specyficznych chorób dla orientacji seksualnej czy tożsamości płciowej. Osoby LGBT w Polsce częściej jednak mogą doświadczać braku realizacji swoich specyficznych potrzeb w systemie opieki zdrowotnej. Wiążą się to głównie z niewystarczającym przygotowaniem lub brakiem kompetencji kadry medycznej w zakresie potrzeb tej grupy pacjentów.
BRFSS (ang. Behavioral Risk Factor Surveillance System) jest corocznym telefonicznym badaniem ankietowym populacji dorosłej w Stanach Zjednoczonych, które ma na celu gromadzenie danych o ryzykownych zachowaniach związanych ze zdrowiem, chorobach przewlekłych i stosowaniu profilaktyki zdrowotnej. W2003 r. w stanie Washington do ankiety włączono pytanie o orientację seksualną respondentów. Przeprowadzono analizę danych zgromadzonych w latach 2003–2010 dotyczących niemal 97 000 respondentów w wieku 50 lat i powyżej12. W grupie kobiet w wieku 50 lat i powyżej 1,0 proc. identyfikowało się jako lesbijki, 0,5 proc. jako osoby biseksualne, a w grupie mężczyzn w wieku 50 lat i powyżej 1,3 proc. identyfikowało się jako geje, 0,5 proc. jako osoby biseksualne. Badanymi zmiennymi były zła jakość zdrowia fizycznego, psychicznego i niepełnosprawność. Wykazano, że zarówno nieheteronormatywne kobiety, jak i nieheteronormatywni mężczyźni obarczeni są większym ryzykiem niepełnosprawności oraz złego stanu zdrowia psychicznego niż ich heteronormatywni rówieśnicy. Nie wykazano natomiast różnic pomiędzy heteronormatywnymi a nieheteronormatywnymi grupami w ocenie zdrowia fizycznego. Ryzyko występowania otyłości u lesbijek i kobiet biseksualnych było większe niż u kobiet heteroseksualnych (ang. adjusted odds ratio, AOR = 1,42), natomiast homoseksualni i biseksualni mężczyźni mieli znacząco mniejsze ryzyko otyłości (AOR = 0,72). Kobiety i mężczyźni nieheteronormatywni częściej palili papierosy i występowało u nich większe ryzyko nadużywania alkoholu niż u ich heteronormatywnych rówieśników. Kobiety należące do mniejszości seksualnych rzadziej wykonywały mammografię (AOR = 0,71) w porównaniu z kobietami heteronormatywnymi. Autorzy pracy wysunęli hipotezę, że zwiększone ryzyko niepełnosprawności i zaburzeń psychicznych w badanej grupie LGBT może być powiązane z doświadczeniem stygmatyzacji oraz długotrwałym byciem ofiarą przemocy.
Nelson i Andel przeprowadzili analizę danych zgromadzonych w badaniu populacyjnym Health and Retirement Study (HRS)13. HRS jest dużym badaniem ankietowym przeprowadzanym od 1992 r. co dwa lata w Stanach Zjednoczonych. W 2016 r. do ankiety dodano pytanie o orientację seksualną. Celem badania Nelsona i Andel dotyczącego 4207 uczestników była ocena związku pomiędzy orientacją seksualną a własną oceną stanu zdrowia ankietowanych (średni wiek 53 lata, średnio 14 lat nauki, 35 proc. płeć męska). Jako heteronormatywni określało się 75 proc. respondentów, a pozostałe 25 proc. jako członkowie społeczności LGBT. Opierając się na teorii stresu mniejszościowego5, badacze wysunęli hipotezę, że przedstawiciele społeczności LGBT ocenią swoje zdrowie i pamięć jako gorsze w porównaniu z większością heteronormatywną oraz że prawdopodobnie członkowie nieheteronormatywnej mniejszości doświadczą epizodu depresyjnego. W przeciwieństwie do założenia badaczy wyniki przeprowadzonych badań wskazywały na lepszą ocenę stanu zdrowia przez osoby LGBT niż osoby heteronormatywne. Przedstawiciele mniejszości seksualnej jednak dwa razy częściej wcześniej doświadczali epizodu depresyjnego. Należy podkreślić, że większość badań dotyczących zdrowia psychicznego osób LGBT obejmuje osoby w okresie dojrzewania i młodych dorosłych, natomiast to badanie dostarczyło informacji o zdrowiu psychicznym osób powyżej 65. r.ż. Nelson i Andel podjęli się również próby interpretacji lepszej samooceny stanu zdrowia osób LGBT. Wysunęli wniosek, że lata stygmatyzacji i dyskryminacji wykształciły u nich osób swoistą odporność, która wpłynęła pozytywnie na ocenę stanu zdrowia osób LGBT13.
Nierówność społeczna często łączy się z gorszym stanem zdrowia, natomiast orientacja seksualna może wiązać się z wieloma zagrożeniami dla zdrowia. Osoby LGBT są bardziej narażone pod względem zdrowotnym w porównaniu z ich heteronormatywnymi rówieśnikami7, 14, 15.
Nowotwory w populacji nieheteronormatywnej
Z przeglądu literatury można wysnuć wniosek, że wyróżnia się siedem lokalizacji nowotworów częściej występujących w populacji pacjentów LGBT: odbyt, pierś, szyjka macicy, endometrium, jelito grube, płuca i gruczoł krokowy16. W porównaniu z mężczyznami uprawiającymi stosunki heteroseksualne u mężczyzn odbywających stosunki z innymi mężczyznami częściej występują czynniki ryzyka rozwoju raka odbytu, zakażenie wirusem HPV i HIV11, 16. Zakażenie wirusem HPV częściej występuje u homoseksualnych i biseksualnych kobiet, co przyczynia się do powszechniejszego występowania raka szyjki macicy wśród tej części żeńskiej populacji16, 17. Rak piersi może częściej dotykać lesbijki i kobiety biseksualne ze względu na mniejszą liczbę ciąż w tej populacji oraz większy odsetek otyłości i nikotynizmu11, 16. Członkowie mniejszości seksualnych rzadziej poddają się badaniom przesiewowym w kierunku nowotworów16. Rak jelita grubego występuje w tej populacji częściej niż w populacji heteronormatywnej ze względu na zwiększoną częstość czynników ryzyka, takich jak otyłość czy nikotynizm. Podobne wnioski są wysnuwane z badań dotyczących zwiększonej zachorowalności na raka płuc wśród osób LGBT.
Stosunek personelu medycznego do osób LGBT
Czy orientacja seksualna i, lub tożsamość płciowa ma znaczenie dla personelu medycznego, dla profesjonalistów z zakresu ochrony zdrowia? Odpowiedź powinna być jednoznaczna – ta wiedza nie jest nam do niczego potrzebna. Dla niektórych pacjentów jednak orientacja seksualna jest zasadniczym powodem zgłoszenia się do lekarza albo sytuacja, w której znalazł się pacjent, wymaga przekazania informacji na ten temat. Osoby transpłciowe decydujące się na zmianę płci zgłaszają się do endokrynologów w celu wykluczenia zaburzeń hormonalnych. Wydaje się sprawą oczywistą, że w podanym przykładzie panuje (a przynajmniej powinna) pełna otwartość i zrozumienie. Nasza postawa jako pracowników ochrony zdrowia to nie tylko kwestia wychowania, w tym także w zakresie edukacji seksualnej, ale nade wszystko profesjonalne postępowanie oparte na faktach naukowych, i to niezależnie od naszych przekonań (socjalizacja pierwotna i wtórna).
Sabin i wsp. badali zależność pomiędzy płcią, orientacją seksualną, rasą pracowników ochrony zdrowia a ich świadomym i nieświadomym stosunkiem do osób LGBT18. Użyli do tego celu Testu Utajonych Skojarzeń (ang. Implicit Association Test)19. Ten wystandaryzowany test służy do oceny nieświadomych postaw i emocji wobec badanych. Uczeni wykazali, że wśród heteroseksualnych pracowników nieuświadomiony stosunek zawsze był na korzyść heteroseksualnych pacjentów. Silniejsze nieuświadomione preferencje względem osób heteroseksualnych wykazywali heteroseksualni mężczyźni niż heteroseksualne kobiety. Wśród pracowników medycznych osoby zajmujące się zdrowiem psychicznym wykazały najsłabsze nieuświadomione preferencje w stosunku do heteroseksualnych osób, a najsilniejsze preferencje wykazywały pielęgniarki.
Chociaż postawy wobec zachowań homoseksualnych i związanych z tożsamością płciową zmieniają się, to jednak nadal można dostrzec błędne wyobrażenia i poczucie dyskomfortu wśród pracowników ochrony zdrowia. Niestety, programy kształcenia zawodowego nie zapewniają szkolenia potrzebnego do zwiększenia wiedzy i umiejętności lekarzy oraz innych pracowników ochrony zdrowia w opiece nad osobami LGBT. W rezultacie brakuje lekarzy, którzy mogą zapewnić optymalną opiekę i wsparcie pacjentom LGBT7.
Lęk i poczucie zagrożenia wśród osób nieheteronormatywnych
Wyniki badań wskazują, że osoby LGBT objęte opieką paliatywną mogą doświadczać szczególnych lęków odnoszących się do osobistego bezpieczeństwa, bycia dyskryminowanym i stygmatyzowanym przez członków zespołów opieki paliatywnej. Wcześniejsze przypadki marginalizowania, odrzucenia i przemocy psychicznej, fizycznej czy mikroagresji ze strony pracowników opieki zdrowotnej, z jakimi spotkał się nieheteronormatywny pacjent, prowadzą do utraty zaufania chorego do pracowników opieki zdrowotnej, wykształcenia strategii obronnych, jakimi mogą być unikanie opieki paliatywnej czy wręcz rezygnacja z niej lub nieujawnianie orientacji seksualnej czy identyfikacji płciowej.
W Polsce brakuje badań oceniających przemoc słowną lub fizyczną, jakiej doznawali pacjenci ze strony pracowników ochrony zdrowia. Z raportów Centrum Badań nad Uprzedzeniami wynika, że osoby LGBT doświadczały przemocy fizycznej oraz spotkały się z groźbami dwukrotnie częściej od przeciętnego obywatela w naszym społeczeństwie. W niedawno opublikowanym badaniu dokonano rozpoznania doświadczeń pacjentów LGBT oraz ich rodzin w opiece hospicyjnej i paliatywnej, z uwzględnieniem opieki nieadekwatnej, obraźliwej i bez szacunku, które to naruszenia następowały w związku z orientacją seksualną pacjenta lub identyfikacją płciową20. Badanie przeprowadzono z udziałem 865 osób wśród lekarzy, pielęgniarek, kapelanów i pracowników społecznych. Najliczniejszą grupę stanowiły pielęgniarki ze średnim stażem pracy w opiece paliatywnej 18 lat, w tym w hospicjach powyżej 9 lat. Ponad połowa pracowała w świeckich organizacjach i agencjach typu non profit, była w większości wyznania protestanckiego. Jako osoby LGBT określiło się 30 proc. badanych. Respondenci byli pytani o liczbę osób LGBT w ich otoczeniu, członków ich rodzin i przyjaciół zaangażowanych w opiekę nad bliskimi oraz prawdopodobieństwo dyskryminacji osób LGBT w porównaniu z osobami heteronormatywnymi. Pytania o bliskich chorych dotyczyły przypadków dyskryminowania ich poprzez ograniczanie godzin odwiedzin, odmowę kontaktu z pacjentem na oddziale ratunkowym lub intensywnej opieki, pomijanie lub minimalizowanie ważności ich decyzji, traktowanie bez szacunku, odmawianie im prywatnego czasu z pacjentem.
Kolejnym badanym aspektem była kwestia, czy członkowie zespołów paliatywnych na podstawie doświadczenia zaobserwowali opóźnianie szukania opieki medycznej z powodu obawy przed dyskryminacją związaną z orientacją seksualną lub identyfikacją płciową. Wykazano, że tylko 7,8 proc. respondentów odpowiedziało, że miało pod swoją opieką 10 lub więcej pacjentów, a 0,4 proc. opiekowało się pacjentem transpłciowym. Prawie 25 proc. badanych zaobserwowało nieadekwatne, pozbawione szacunku i obraźliwe zachowania w stosunku do pacjentów LGBT, a 21,4 proc. takie zachowanie zauważyło w stosunku do pacjentów transpłciowych, 53,6 proc. badanych uznało za prawdopodobne, że pacjenci LGBT doświadczają dyskryminacji, a 89,7 proc. ankietowanych uznało, że pacjenci LGBT opóźniają zgłoszenie się do opieki paliatywnej. Według ankietowanych pracowników opieki paliatywnej 94,8 proc. pacjentów transpłciowych odsuwało w czasie zgłoszenie do placówek opieki paliatywnej, co podyktowane było obawami przed dyskryminacją. Zachowania dyskryminacyjne w stosunku do partnera, małżonka lub prawnie wyznaczonego zastępcy w wyrażaniu woli odnośnie do opieki zdrowotnej pacjenta LGBT zaobserwowało bezpośrednio 43 proc. respondentów. Najczęstszym typem dyskryminacji było pomijanie lub minimalizowanie ważności decyzji bliskich osób LGBT20.
Komunikacja kliniczna
Pracownicy opieki paliatywnej powinni uświadomić sobie mogące mieć wpływ na jakość świadczonej opieki uprzedzenia w stosunku do osób nieheteronormatywnych. Na komunikację pacjent – członek zespołu opieki paliatywnej negatywnie oddziałuje założenie personelu medycznego, że pacjent jest heteroseksualny. Pacjenci nieheteronormatywni lub transpłciowi otrzymujący opiekę w zróżnicowanym otoczeniu relacjonują wyższy poziom komfortu, dobrego samopoczucia, poprawę relacji pacjent – opiekun – pracownik opieki zdrowotnej oraz jakości opieki po ujawnieniu orientacji lub identyfikacji płciowej. Ma to miejsce w instytucjach, które prowadzą czytelną politykę antydyskryminacyjną.
Niejednokrotnie dyskryminacja bywa niezamierzona. Członkowie zespołów opieki paliatywnej lub hospicyjnej powinni unikać podejścia stereotypowego, zakładającego, że heteroseksualność i cispłciowość jest jedyną możliwą opcją21.
Badania wskazują na wysoki poziom braku zaufania wśród członków mniejszości seksualnej do przedstawicieli systemu opieki zdrowotnej, zwłaszcza wśród osób transpłciowych, HIV-dodatnich i starzejących się członków społeczności LGBT. Dyskryminacyjny stosunek personelu medycznego można wyeliminować, przeprowadzając szkolenia z kompetencji kulturowych względem społeczności LGBT21.
Problem wyjawiania orientacji i identyfikacji płciowej
W zdecydowanej większości przypadków orientacja seksualna lub tożsamość płciowa nie są ujawniane pracownikom opieki zdrowotnej. Pacjenci LGBT z nowotworem i ich opiekunowie po wielu często przykrych doświadczeniach związanych z ujawnieniem, transformacją, długoletniej historii uprzedzeń, dyskryminacji i marginalizacji stają się nieufni wobec placówek medycznych i pracowników ochrony zdrowia. Niekiedy przybiera to nawet formę chronienia się i unikania kontaktów z personelem medycznym, obarczonych wcześniejszym złym traktowaniem lub obawami przed ich powtórzeniem22–24.
Niektórzy członkowie społeczności LGBT uważają, że orientacja seksualna jest kluczowym aspektem tożsamości. Tym samym ujawnienie nieheteronormatywnej orientacji lub transseksualności będzie w odczuciu pacjentów ważne dla każdego członka zespołu leczniczego25. Osoby otrzymujące opiekę w różnych ośrodkach opieki zdrowotnej zgłaszają poczucie wyższego komfortu po ujawnieniu pracownikom, że są LGBT. Poprawia to relację pracownik medyczny – pacjent – opiekun oraz dobre samopoczucie i jakość opieki26. Ustalenie jasnych zasad zachowań świadczeniodawców i personelu pomocniczego, niedyskryminowania, odpowiedniej komunikacji będzie w przypadku ujawnienia oznaczać bardziej świadomą, zindywizualizowaną i autentyczną opiekę27.
W opiece paliatywnej tożsamość pacjenta oraz życiowe doświadczenie są kluczowe28. Członkowie zespołu paliatywnego muszą akceptować pacjentów, aby pacjenci mogli zaakceptować sami siebie, zwłaszcza w ostatnim okresie życia21.
Planowanie opieki medycznej
Postawa odsuwania w czasie kontaktu ze specjalistami medycyny paliatywnej prowadzi do sytuacji, w której pacjent jest w mniejszym stopniu zaangażowany w planowanie opieki (ang. advance care planning – ACP), a nawet ten udział staje się całkowicie niemożliwy. ACP jest kluczowym procesem efektywnej opieki paliatywnej i opieki u końca życia. Czynnikiem utrudniającym ACP, oprócz wspomnianego opóźnienia, jest brak wyjawienia orientacji seksualnej/identyfikacji płciowej, a także mniej korzystna sytuacja prawna rodzin LGBT.
Seelman i wsp. zbadali, co motywuje starsze (≥ 65 lat) osoby LGBT do planowania opieki u końca życia29. Z przeprowadzonych wywiadów badacze wysunęli wnioski odnośnie do trzech czynników motywujących: potrzeba sprawczości, wiedza o ACP zaczerpnięta od innych i chęć zmniejszenia zagubienia oraz konfliktów wśród najbliższych. Pragnienie sprawczości było głównym powodem planowania opieki, co znajduje też odzwierciedlenie w wynikach badań nad populacją ogólną.
Rodzina z wyboru a rodzina biologiczna
Jednym z założeń medycyny paliatywnej jest objęcie opieką nie tylko chorego, ale również jego rodziny oraz uznanie jej za środowisko chorego, które wymaga wsparcia także w okresie żałoby28. Członkowie społeczności LGBT uważają, że ich partnerzy czy rodziny z wyboru są nieszanowani lub ignorowani przez pracowników opieki paliatywnej30. Pacjenci LGBT stwierdzają, że ich przeszłe bądź teraźniejsze relacje z członkami rodziny biologicznej stanowią źródło niepokoju i przeszkodę w osiągnięciu uczucia spokoju. Personel opieki paliatywnej nie może zakładać, że negatywne i problematyczne relacje pacjenta LGBT z rodziną poprawią się w czasie opieki paliatywnej. Takie założenie może być prawdziwe dla młodszej części populacji LGBT, ponieważ wzrasta społeczna akceptacja18.
Problemy osób LGBT żyjących z zaawansowaną chorobą zagrażającą życiu, które dotykają także ich opiekunów, w tym opiekunów w żałobie, zostały naświetlone w brytyjskim badaniu ACCESSCare31. Badanie przeprowadzono od listopada 2014 do stycznia 2016 r. Wzięło w nim udział 20 chorych, 6 aktualnie opiekujących się i 14 opiekunów po stracie partnera. Osoby ze związków jednopłciowych opisywały, że nie były rozpoznawane przez otoczenie jako będące w żałobie. W wywiadach zwrócono uwagę na istnienie podwójnego tabu: życie w związku jednopłciowym zarówno za życia partnera, jak i w okresie żałoby po jego stracie.
Podsumowanie
Opieka skoncentrowana na pacjencie skupia się na potrzebie stworzenia przez profesjonalistów w ochronie zdrowia terapeutycznej relacji opartej na zaufaniu. Wciąż nie wiadomo, ilu pacjentów ujawnia świadczeniodawcom swoją orientację seksualną i tożsamość płciową. Opiekę medyczną, w tym paliatywną, powinien cechować szacunek dla potrzeb pacjentów LGBT, wynikający z kontekstu kulturowego czy religijnego. Osoby LGBT znajdują się w szczególnej sytuacji społecznej i prawnej, odczuwają mniejsze poczucie bezpieczeństwa niż populacja ogólna, co może utrudniać planowanie opieki. Osoby nieheteronormatywne bywają obarczone historią aktów dyskryminacji, marginalizacji, stygmatyzacji, również ze strony pracowników ochrony zdrowia, na skutek czego utrudniona jest komunikacja z członkami zespołów opieki paliatywnej. W opinii autorów konieczne są dalsze działania w celu zwiększenia świadomości społecznej oraz wrażliwości wobec odmienności kulturowych, religijnych i seksualnych. To znacznie więcej niż tylko zmiany kształtujące tolerancję, to zmiany wartości społecznych, moralnych i etycznych, które będą nie tylko gwarantowane prawnie, ale pozwolą na stopniową przemianę obyczajowości.
Edukacja pracowników ochrony zdrowia powinna podejmować tematy związane z seksualnością człowieka. Szkolenia personelu medycznego w zakresie sytuacji osób LGBT, szczególnych dla nich problemów zdrowotnych i potrzeb wykraczających poza uniwersalne potrzeby pacjenta objętego opieką paliatywną mogą w przyszłości okazać się nie tylko potrzebą, ale koniecznością.
Piśmiennictwo:
1. American Psychological Association. Guidelines for psychological practice with transgender and gender nonconforming people. Am Psychol 2015; 70: 832-864.
2. American Psychological Association. Guidelines for psychological practice with lesbian, gay, and bisexual clients. Am Psychol 2012; 67: 10-42.
3. American Psychological Association & National Association of School Psychologists. Resolution on gender and sexual orientation diversity in children and adolescents in schools. Available from: http://www.apa.org/about/policy/orie ntation- -diversity.aspx.
4. American Psychological Association 2015. VandenBos GR (ed.) APA dictionary of psychology (2nd ed.). Washington, DC.
5. Iniewicz G. Stres mniejszościowy u osób biseksualnych i homoseksualnych. Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2015.
6. Iniewicz G, Grabski B, Mijas M. Zdrowie psychiczne osób homoseksualnych i biseksualnych – rola stresu mniejszościowego. Psychiatr Pol 2012, XLVI: 649-663.
7. Mayer KH, Bradford JB, Makadon HJ i wsp. Sexual and gender minority health: what we know and what needs to be done. Am J Public Health 2008; 98: 989-995.
8. Health-Care Utilization as a Proxy in Disability Determination. National Academies of Sciences, Engineering, and Medicine; Health and Medicine Division; Board on Health Care Services; Committee on Health Care Utilization and Adults with Disabilities. Washington (DC): National Academies Press (US); 2018.
9. Makadon H, Mayer K, Potter J, Goldhammer H (eds.). The Fenway Guide to Lesbian, Gay, Bisexual, and Transgender Health. American College of Physicians; Philadelphia 2007.
10. When Health Care Isn’t Caring – Lambda Legal’s Survey on Discrimination Against LGBT People and People Living with HIV, Lambda Legal, 2010.
11. Maingi S, Bagabag AE, O’Mahony S. Current best practices for sexual and gender minorities in hospice and palliative care settings. J Pain Symptom Manage 2018; 55: 1420-1427.
12. Fredriksen-Goldsen KI, Kim HJ, Barkan SE i wsp. Health disparities among lesbian, gay, and bisexual older adults: results from a population-based study. Am J Public Health 2013; 103: 1802-1809.
13. Nelson ChL, Andel R. Does sexual orientation relate to health and well-being? Analysis of adults 50+ years of age. Gerontologist 2020; 60: 1282-1290.
14. Wolitski RJ, Stall R, Valdiserri RO (eds.) Unequal Opportunity: Health Disparities Affecting Gay and Bisexual Men in the United States. Oxford University Press, New York 2008.
15. Meyer IL, Northridge ME (eds.) The Health of Sexual Minorities: Public Health Perspectives on Lesbian, Gay, Bisexual and Transgender Populations. Springer, New York 2007.
16. Tamargo ChL, Quinn GP, Sanchez JA i wsp. Cancer and the LGBTQ population: quantitative and qualitative results from an oncology providers’ survey on knowledge, attitudes, and practice behaviors. J Clin Med 2017; 6: 93.
17. Fish J, Bewley S. Using human rights-based approaches to conceptualise lesbian and bisexual women’s health inequalities. Health Soc Care Community 2010; 18: 355-62.
18. Sabin JA, Riskind RG, Nosek BA. Health care providers’ implicit and explicit attitudes toward lesbian women and gay men. Am J Public Health 2015; 105: 1831-1841.
19. Implicit Association Test, IAT. Available from: https://implicit. harvard.edu/implicit/poland/takeatest.html.
20. Stein GL, Berkman C, O’Mahony S i wsp. Experiences of lesbian, gay, bisexual, and transgender patients and families in hospice and palliative care: perspectives of the palliative care team. J Palliat Med 2020; 23: 817-824.
21. O’Mahony S, Maingi S, Scott BH i wsp. Perspectives on creating an inclusive clinical environment for sexual and gender minority patients and providers. J Pain Symptom Manage 2020; 59: e9-e11.
22. Lambda Legal. When Health Care Isn’t Caring: Lambda Legal’s Survey of Discrimination Against LGBT People and People with HIV. New York 2010. Available from: https://www.lambdalegal.org/sites/default/files/publications/downloads/whcic- -report_when-health-care-isnt-caring.pdf.
23. Almack K, Seymour J, Bellamy G. Exploring the impact of sexual orientation on experiences and concerns about end of life care and on bereavement for lesbian, gay and bisexual older people. Sociology 2010; 44: 908-924.
24. Institute of Medicine (US). Committee on Lesbian, Gay, Bisexual, and Transgender Health Issues and Research Gaps and Opportunities. The Health of Lesbian, Gay, Bisexual and Transgender (LGBT) People: Building a Foundation for Better Understanding. Institute of Medicine, Washington, DC 2011.
25. Cloyes KG, Hull W, Davis A. Palliative and end-of-life care for lesbian, gay, bisexual, and transgender (LGBT) cancer patients and their caregivers. Semin Oncol Nurs 2018; 34: 60-71.
26. Fish J, Lockley A. Cancer – improving the cancer journey for lesbian, gay, bisexual and trans people. Leicester: De Montfort University 2015. Available from: https://www.dora.dmu.ac.uk/bitstream/handle/2086/12303/Fish proc.20 proc.26 proc.20Lockley proc.20 proc.282015 proc.29 proc.20Improving proc.20the proc.20Cancer proc.20Journey. pdf?sequence=1&isAllowed=y.
27. Matthews AK, Peterman AH, Delaney P i wsp. A qualitative exploration of the experiences of lesbian and heterosexual patients with breast cancer. Oncol Nurs Forum 2002; 29: 1455- 1462.
28. Ciałkowska-Rysz A. i Dzierżanowski T (red). Medycyna paliatywna. Termedia, Poznań 2019.
29. Seelman KL, Lewinson T, Engleman L i wsp. Motivations for advance care and end-of-life planning among lesbian, gay, and bisexual older adults. Qualitative Social Work 2018. SW Publications 85.
30. Bristowe K, Marshall S, Harding R. The bereavement experiences of lesbian, gay, bisexual and/or trans* people who have lost a partner: a systematic review, thematic synthesis and modelling of the literature. Palliat Med 2016; 30: 730-744.
31. Bristowe K, Hodson M, Wee B i wsp. Recommendations to reduce inequalities for LGBT people facing
32. advanced illness: ACCESSC are national qualitative interview study. Palliat Med 2018; 32: 23-35.
Artykuł opublikowano w „Medycynie Paliatywnej” 1/2021.
Przeczytaj także: „Przyszli lekarze a przekazywanie złych wiadomości” i „Duże ryzyko depresji u nieformalnych opiekunów chorych leczonych paliatywnie”.

Osoby nieheteronormatywne bądź LGBTQIA+ to akronim od słów z języka angielskiego: Lesbian, Gay, Bisexual, Transgender, Genderqueer, Queer, Intersexed, Agender, Asexual; lesbijki, geje, osoby biseksualne, transpłciowe, queer - określenie używane do opisywania społeczności LGBT i jej członków (pojęcie parasolowe obejmujące osoby, które utożsamiają się z którąś z liter skrótu LGBT+ bądź nie utożsamiają się z żadną z nich), osoby interpłciowe i aseksualne oraz także inne warianty orientacji seksualnej – całe spektrum seksualności i tożsamości płciowych. Akronim systematycznie się rozrasta zatem w niniejszym artykule zdecydowaliśmy się na używanie podstawowego skrótu LGBT. Potrzeby osób LGBT są stosunkowo nowym tematem podejmowanym przez pracowników ochrony zdrowia w wielu krajach, w tym w Polsce.
Stosowane terminy mogą budzić wątpliwości i wydawać się niejednoznaczne, zwłaszcza jeśli chodzi o przymiotnik „normatywny”, który określa, co jest normą, a co nią nie jest. W tym aspekcie wszystkie zachowania, które nie są heteroseksualne, mogłyby nie wpisywać się w normę. Heteronormatywność polega na wszechobecności w normach społecznych, prawnych i w kontaktach społecznych założenia, że wszyscy ludzie są heteroseksualni oraz że pełnią tradycyjne role płciowe. Przyjmuje się, że heteronormatywność to konfiguracja kultury sprowadzająca seksualność do heteroseksualności, która uchodzi za idealną orientację, wyższą względem homoseksualności i biseksualności. Zatem osoby nieheteronormatywne to te o innej orientacji psychoseksualnej niż heteroseksualna, która występuje najliczniej w populacji, a także o innej tożsamości płciowej niż męskość i kobiecość będące w zgodzie z płcią biologiczną. Warto rozważyć, czy nie właściwsze byłoby stosowanie nazewnictwa osoby nieheteroseksualne. Jednakże słowo nieheteronormatywny jest powszechnie używane także w nomenklaturze naukowej jako neutralne i niewartościujące.
Według współczesnej wiedzy medycznej orientacja seksualna nie jest kwestią wyboru, tylko uwarunkowań biologicznych, na które nie mamy wpływu. Amerykańskie Towarzystwo Psychiatryczne wykreśliło homoseksualizm z klasyfikacji zaburzeń psychicznych w 1973 r., a następnie w 1990 r. Światowa Organizacja Zdrowia usunęła to pojęcie z ICD10. W definicji zdrowia jako dobrostanu w każdej sferze, w tym psychicznej, odnajdujemy pojęcie zdrowia seksualnego. Definicje dotyczące pojęć związanych z omawianym zagadnieniem przedstawiono w tabeli 1. Należy jednak pamiętać, że wciąż ulegają one zmianom oraz mogą się różnić w zależności od krajów i kultur.

Osoby nieheteronormatywne mogą być narażone na przewlekły stres mniejszościowy, również w okresie objęcia ich opieką paliatywną. Na stres mniejszościowy składają się codzienne problemy związane z dyskryminacją lub brakiem takich samych możliwości czy szans, jakie mają członkowie grupy większościowej. Jego skutkiem jest chroniczne napięcie. Stres mniejszościowy jest nie tylko wynikiem nieprzyjemnych wydarzeń, ale odnosi się do ogólnych doświadczeń członków mniejszości w kontekście życia w większościowej społeczności, gdzie prawdopodobne jest występowanie konfliktów w sferze wartości, potrzeb, doświadczeń, sposobu życia, a także niedostosowania społecznych struktur do potrzeb grupy mniejszościowej. Może to prowadzić do zaburzeń w kształtowaniu się obrazu siebie samego oraz być czynnikiem ryzyka powstawania poważnych problemów psychicznych5, 6.
Niedostateczna wiedza wśród pracowników zespołów opieki zdrowotnej (w tym paliatywnej) na temat osób LGBT i ich potrzeb sprawia, że mogą oni nie zdawać sobie sprawy z odczuwanych przez ich nieheteronormatywnych pacjentów lęków i doświadczanych trudności natury prawnej oraz izolacji społecznej. Problemy, z jakimi borykają się osoby LGBT w terminalnym stadium choroby, są przedmiotem nielicznych badań. Szerzenie wiedzy oraz zwiększanie świadomości wśród pracowników ochrony zdrowia na temat potrzeb pacjentów LGBT w opiece paliatywnej jest działaniem niezbędnym do poprawy jakości ich życia w ostatnim stadium choroby.
Bariery w optymalnej opiece zdrowotnej nad pacjentami LGBT
Optymalna opieka zdrowotna dla osób LGBT wymaga zarówno kompetentnego personelu medycznego, jak i usług profilaktycznych. Mniejszości seksualne i płciowe nadal jednak napotykają liczne przeszkody w dostępie do opieki, skupiające się wokół czterech głównych problemów:
– niechęć niektórych pacjentów LGBT do ujawniania tożsamości seksualnej lub płciowej podczas otrzymywania opieki medycznej,
– niewystarczająca liczba świadczeniodawców kompetentnych w zakresie potrzeb osób LGBT w ramach świadczenia opieki medycznej,
– bariery strukturalne i ustawodawcze, które utrudniają dostęp do ubezpieczenia zdrowotnego oraz ograniczają prawa do odwiedzin i podejmowania decyzji medycznych przez osoby LGBT i ich partnerów,
– brak odpowiednich, ugruntowanych kulturowo służb prewencyjnych.
Każda z tych barier jest ważna (na swój indywidualny sposób) z osobna, a i razem mogą tworzyć trudny do pokonania mur w uzyskaniu opieki zdrowotnej dla wielu osób LGBT7.
Dostęp osób nieheteronormatywnych do opieki medycznej
Społecznymi czynnikami determinującymi nierówny dostęp do opieki zdrowotnej są m.in.: wiek, płeć, rasa, pochodzenie etniczne, bariera językowa oraz status socjoekonomiczny8. Orientacja seksualna została wyróżniona przez Amerykańskie Centra Kontroli Chorób i Prewencji (ang. Centers for Disease Control and Prevention) jako jeden z czynników wpływających na dostęp do opieki zdrowotnej9.
Lambda Legal (amerykańska organizacja praw obywatelskich działająca od 1973 r., która skupia się na społecznościach lesbijek, gejów, biseksualistów i osób transpłciowych, a także ludzi żyjących z HIV/ AIDS, prowadzi spory sądowe, edukację społeczną i politykę publiczną) przeprowadziła badanie dotyczące problematyki dyskryminacji w opiece zdrowotnej doświadczanej przez pacjentów LGBT i pacjentów zakażonych wirusem HIV w Stanach Zjednoczonych. Badana grupa składała się z 4900 pacjentów10.
Pytania dotyczyły różnych przejawów dyskryminacji: odmowy opieki i dotykania pacjenta, stosowania nieproporcjonalnych środków ochrony własnej w czasie kontaktu z pacjentem, używania obraźliwego języka przez pracowników opieki medycznej oraz obwiniania pacjenta za jego stan zdrowia. Wyniki opublikowane w 2010 r. pokazały, że pomimo wykreślenia homoseksualizmu z listy chorób i zaburzeń a także rosnącej tolerancji wśród społeczeństwa prawie 56 proc. lesbijek, gejów i biseksualnych respondentów oraz 70 proc. pacjentów transseksualnych i niebinarnych doświadczyło przynajmniej jednej z wymienionych form dyskryminacji.
Kolejnymi czynnikami determinującymi gorszy dostęp do ochrony zdrowia i wpływającymi ujemnie na jakość życia osób LGBT są: wyższy wskaźnik ubóstwa, większa niepewność odnośnie do sytuacji mieszkaniowej i żywieniowej oraz dyskryminacja w miejscu pracy11.
Zdrowie somatyczne i psychiczne osób nieheteronormatywnych
Nie ma danych, które potwierdzałyby istnienie specyficznych chorób dla orientacji seksualnej czy tożsamości płciowej. Osoby LGBT w Polsce częściej jednak mogą doświadczać braku realizacji swoich specyficznych potrzeb w systemie opieki zdrowotnej. Wiążą się to głównie z niewystarczającym przygotowaniem lub brakiem kompetencji kadry medycznej w zakresie potrzeb tej grupy pacjentów.
BRFSS (ang. Behavioral Risk Factor Surveillance System) jest corocznym telefonicznym badaniem ankietowym populacji dorosłej w Stanach Zjednoczonych, które ma na celu gromadzenie danych o ryzykownych zachowaniach związanych ze zdrowiem, chorobach przewlekłych i stosowaniu profilaktyki zdrowotnej. W2003 r. w stanie Washington do ankiety włączono pytanie o orientację seksualną respondentów. Przeprowadzono analizę danych zgromadzonych w latach 2003–2010 dotyczących niemal 97 000 respondentów w wieku 50 lat i powyżej12. W grupie kobiet w wieku 50 lat i powyżej 1,0 proc. identyfikowało się jako lesbijki, 0,5 proc. jako osoby biseksualne, a w grupie mężczyzn w wieku 50 lat i powyżej 1,3 proc. identyfikowało się jako geje, 0,5 proc. jako osoby biseksualne. Badanymi zmiennymi były zła jakość zdrowia fizycznego, psychicznego i niepełnosprawność. Wykazano, że zarówno nieheteronormatywne kobiety, jak i nieheteronormatywni mężczyźni obarczeni są większym ryzykiem niepełnosprawności oraz złego stanu zdrowia psychicznego niż ich heteronormatywni rówieśnicy. Nie wykazano natomiast różnic pomiędzy heteronormatywnymi a nieheteronormatywnymi grupami w ocenie zdrowia fizycznego. Ryzyko występowania otyłości u lesbijek i kobiet biseksualnych było większe niż u kobiet heteroseksualnych (ang. adjusted odds ratio, AOR = 1,42), natomiast homoseksualni i biseksualni mężczyźni mieli znacząco mniejsze ryzyko otyłości (AOR = 0,72). Kobiety i mężczyźni nieheteronormatywni częściej palili papierosy i występowało u nich większe ryzyko nadużywania alkoholu niż u ich heteronormatywnych rówieśników. Kobiety należące do mniejszości seksualnych rzadziej wykonywały mammografię (AOR = 0,71) w porównaniu z kobietami heteronormatywnymi. Autorzy pracy wysunęli hipotezę, że zwiększone ryzyko niepełnosprawności i zaburzeń psychicznych w badanej grupie LGBT może być powiązane z doświadczeniem stygmatyzacji oraz długotrwałym byciem ofiarą przemocy.
Nelson i Andel przeprowadzili analizę danych zgromadzonych w badaniu populacyjnym Health and Retirement Study (HRS)13. HRS jest dużym badaniem ankietowym przeprowadzanym od 1992 r. co dwa lata w Stanach Zjednoczonych. W 2016 r. do ankiety dodano pytanie o orientację seksualną. Celem badania Nelsona i Andel dotyczącego 4207 uczestników była ocena związku pomiędzy orientacją seksualną a własną oceną stanu zdrowia ankietowanych (średni wiek 53 lata, średnio 14 lat nauki, 35 proc. płeć męska). Jako heteronormatywni określało się 75 proc. respondentów, a pozostałe 25 proc. jako członkowie społeczności LGBT. Opierając się na teorii stresu mniejszościowego5, badacze wysunęli hipotezę, że przedstawiciele społeczności LGBT ocenią swoje zdrowie i pamięć jako gorsze w porównaniu z większością heteronormatywną oraz że prawdopodobnie członkowie nieheteronormatywnej mniejszości doświadczą epizodu depresyjnego. W przeciwieństwie do założenia badaczy wyniki przeprowadzonych badań wskazywały na lepszą ocenę stanu zdrowia przez osoby LGBT niż osoby heteronormatywne. Przedstawiciele mniejszości seksualnej jednak dwa razy częściej wcześniej doświadczali epizodu depresyjnego. Należy podkreślić, że większość badań dotyczących zdrowia psychicznego osób LGBT obejmuje osoby w okresie dojrzewania i młodych dorosłych, natomiast to badanie dostarczyło informacji o zdrowiu psychicznym osób powyżej 65. r.ż. Nelson i Andel podjęli się również próby interpretacji lepszej samooceny stanu zdrowia osób LGBT. Wysunęli wniosek, że lata stygmatyzacji i dyskryminacji wykształciły u nich osób swoistą odporność, która wpłynęła pozytywnie na ocenę stanu zdrowia osób LGBT13.
Nierówność społeczna często łączy się z gorszym stanem zdrowia, natomiast orientacja seksualna może wiązać się z wieloma zagrożeniami dla zdrowia. Osoby LGBT są bardziej narażone pod względem zdrowotnym w porównaniu z ich heteronormatywnymi rówieśnikami7, 14, 15.
Nowotwory w populacji nieheteronormatywnej
Z przeglądu literatury można wysnuć wniosek, że wyróżnia się siedem lokalizacji nowotworów częściej występujących w populacji pacjentów LGBT: odbyt, pierś, szyjka macicy, endometrium, jelito grube, płuca i gruczoł krokowy16. W porównaniu z mężczyznami uprawiającymi stosunki heteroseksualne u mężczyzn odbywających stosunki z innymi mężczyznami częściej występują czynniki ryzyka rozwoju raka odbytu, zakażenie wirusem HPV i HIV11, 16. Zakażenie wirusem HPV częściej występuje u homoseksualnych i biseksualnych kobiet, co przyczynia się do powszechniejszego występowania raka szyjki macicy wśród tej części żeńskiej populacji16, 17. Rak piersi może częściej dotykać lesbijki i kobiety biseksualne ze względu na mniejszą liczbę ciąż w tej populacji oraz większy odsetek otyłości i nikotynizmu11, 16. Członkowie mniejszości seksualnych rzadziej poddają się badaniom przesiewowym w kierunku nowotworów16. Rak jelita grubego występuje w tej populacji częściej niż w populacji heteronormatywnej ze względu na zwiększoną częstość czynników ryzyka, takich jak otyłość czy nikotynizm. Podobne wnioski są wysnuwane z badań dotyczących zwiększonej zachorowalności na raka płuc wśród osób LGBT.
Stosunek personelu medycznego do osób LGBT
Czy orientacja seksualna i, lub tożsamość płciowa ma znaczenie dla personelu medycznego, dla profesjonalistów z zakresu ochrony zdrowia? Odpowiedź powinna być jednoznaczna – ta wiedza nie jest nam do niczego potrzebna. Dla niektórych pacjentów jednak orientacja seksualna jest zasadniczym powodem zgłoszenia się do lekarza albo sytuacja, w której znalazł się pacjent, wymaga przekazania informacji na ten temat. Osoby transpłciowe decydujące się na zmianę płci zgłaszają się do endokrynologów w celu wykluczenia zaburzeń hormonalnych. Wydaje się sprawą oczywistą, że w podanym przykładzie panuje (a przynajmniej powinna) pełna otwartość i zrozumienie. Nasza postawa jako pracowników ochrony zdrowia to nie tylko kwestia wychowania, w tym także w zakresie edukacji seksualnej, ale nade wszystko profesjonalne postępowanie oparte na faktach naukowych, i to niezależnie od naszych przekonań (socjalizacja pierwotna i wtórna).
Sabin i wsp. badali zależność pomiędzy płcią, orientacją seksualną, rasą pracowników ochrony zdrowia a ich świadomym i nieświadomym stosunkiem do osób LGBT18. Użyli do tego celu Testu Utajonych Skojarzeń (ang. Implicit Association Test)19. Ten wystandaryzowany test służy do oceny nieświadomych postaw i emocji wobec badanych. Uczeni wykazali, że wśród heteroseksualnych pracowników nieuświadomiony stosunek zawsze był na korzyść heteroseksualnych pacjentów. Silniejsze nieuświadomione preferencje względem osób heteroseksualnych wykazywali heteroseksualni mężczyźni niż heteroseksualne kobiety. Wśród pracowników medycznych osoby zajmujące się zdrowiem psychicznym wykazały najsłabsze nieuświadomione preferencje w stosunku do heteroseksualnych osób, a najsilniejsze preferencje wykazywały pielęgniarki.
Chociaż postawy wobec zachowań homoseksualnych i związanych z tożsamością płciową zmieniają się, to jednak nadal można dostrzec błędne wyobrażenia i poczucie dyskomfortu wśród pracowników ochrony zdrowia. Niestety, programy kształcenia zawodowego nie zapewniają szkolenia potrzebnego do zwiększenia wiedzy i umiejętności lekarzy oraz innych pracowników ochrony zdrowia w opiece nad osobami LGBT. W rezultacie brakuje lekarzy, którzy mogą zapewnić optymalną opiekę i wsparcie pacjentom LGBT7.
Lęk i poczucie zagrożenia wśród osób nieheteronormatywnych
Wyniki badań wskazują, że osoby LGBT objęte opieką paliatywną mogą doświadczać szczególnych lęków odnoszących się do osobistego bezpieczeństwa, bycia dyskryminowanym i stygmatyzowanym przez członków zespołów opieki paliatywnej. Wcześniejsze przypadki marginalizowania, odrzucenia i przemocy psychicznej, fizycznej czy mikroagresji ze strony pracowników opieki zdrowotnej, z jakimi spotkał się nieheteronormatywny pacjent, prowadzą do utraty zaufania chorego do pracowników opieki zdrowotnej, wykształcenia strategii obronnych, jakimi mogą być unikanie opieki paliatywnej czy wręcz rezygnacja z niej lub nieujawnianie orientacji seksualnej czy identyfikacji płciowej.
W Polsce brakuje badań oceniających przemoc słowną lub fizyczną, jakiej doznawali pacjenci ze strony pracowników ochrony zdrowia. Z raportów Centrum Badań nad Uprzedzeniami wynika, że osoby LGBT doświadczały przemocy fizycznej oraz spotkały się z groźbami dwukrotnie częściej od przeciętnego obywatela w naszym społeczeństwie. W niedawno opublikowanym badaniu dokonano rozpoznania doświadczeń pacjentów LGBT oraz ich rodzin w opiece hospicyjnej i paliatywnej, z uwzględnieniem opieki nieadekwatnej, obraźliwej i bez szacunku, które to naruszenia następowały w związku z orientacją seksualną pacjenta lub identyfikacją płciową20. Badanie przeprowadzono z udziałem 865 osób wśród lekarzy, pielęgniarek, kapelanów i pracowników społecznych. Najliczniejszą grupę stanowiły pielęgniarki ze średnim stażem pracy w opiece paliatywnej 18 lat, w tym w hospicjach powyżej 9 lat. Ponad połowa pracowała w świeckich organizacjach i agencjach typu non profit, była w większości wyznania protestanckiego. Jako osoby LGBT określiło się 30 proc. badanych. Respondenci byli pytani o liczbę osób LGBT w ich otoczeniu, członków ich rodzin i przyjaciół zaangażowanych w opiekę nad bliskimi oraz prawdopodobieństwo dyskryminacji osób LGBT w porównaniu z osobami heteronormatywnymi. Pytania o bliskich chorych dotyczyły przypadków dyskryminowania ich poprzez ograniczanie godzin odwiedzin, odmowę kontaktu z pacjentem na oddziale ratunkowym lub intensywnej opieki, pomijanie lub minimalizowanie ważności ich decyzji, traktowanie bez szacunku, odmawianie im prywatnego czasu z pacjentem.
Kolejnym badanym aspektem była kwestia, czy członkowie zespołów paliatywnych na podstawie doświadczenia zaobserwowali opóźnianie szukania opieki medycznej z powodu obawy przed dyskryminacją związaną z orientacją seksualną lub identyfikacją płciową. Wykazano, że tylko 7,8 proc. respondentów odpowiedziało, że miało pod swoją opieką 10 lub więcej pacjentów, a 0,4 proc. opiekowało się pacjentem transpłciowym. Prawie 25 proc. badanych zaobserwowało nieadekwatne, pozbawione szacunku i obraźliwe zachowania w stosunku do pacjentów LGBT, a 21,4 proc. takie zachowanie zauważyło w stosunku do pacjentów transpłciowych, 53,6 proc. badanych uznało za prawdopodobne, że pacjenci LGBT doświadczają dyskryminacji, a 89,7 proc. ankietowanych uznało, że pacjenci LGBT opóźniają zgłoszenie się do opieki paliatywnej. Według ankietowanych pracowników opieki paliatywnej 94,8 proc. pacjentów transpłciowych odsuwało w czasie zgłoszenie do placówek opieki paliatywnej, co podyktowane było obawami przed dyskryminacją. Zachowania dyskryminacyjne w stosunku do partnera, małżonka lub prawnie wyznaczonego zastępcy w wyrażaniu woli odnośnie do opieki zdrowotnej pacjenta LGBT zaobserwowało bezpośrednio 43 proc. respondentów. Najczęstszym typem dyskryminacji było pomijanie lub minimalizowanie ważności decyzji bliskich osób LGBT20.
Komunikacja kliniczna
Pracownicy opieki paliatywnej powinni uświadomić sobie mogące mieć wpływ na jakość świadczonej opieki uprzedzenia w stosunku do osób nieheteronormatywnych. Na komunikację pacjent – członek zespołu opieki paliatywnej negatywnie oddziałuje założenie personelu medycznego, że pacjent jest heteroseksualny. Pacjenci nieheteronormatywni lub transpłciowi otrzymujący opiekę w zróżnicowanym otoczeniu relacjonują wyższy poziom komfortu, dobrego samopoczucia, poprawę relacji pacjent – opiekun – pracownik opieki zdrowotnej oraz jakości opieki po ujawnieniu orientacji lub identyfikacji płciowej. Ma to miejsce w instytucjach, które prowadzą czytelną politykę antydyskryminacyjną.
Niejednokrotnie dyskryminacja bywa niezamierzona. Członkowie zespołów opieki paliatywnej lub hospicyjnej powinni unikać podejścia stereotypowego, zakładającego, że heteroseksualność i cispłciowość jest jedyną możliwą opcją21.
Badania wskazują na wysoki poziom braku zaufania wśród członków mniejszości seksualnej do przedstawicieli systemu opieki zdrowotnej, zwłaszcza wśród osób transpłciowych, HIV-dodatnich i starzejących się członków społeczności LGBT. Dyskryminacyjny stosunek personelu medycznego można wyeliminować, przeprowadzając szkolenia z kompetencji kulturowych względem społeczności LGBT21.
Problem wyjawiania orientacji i identyfikacji płciowej
W zdecydowanej większości przypadków orientacja seksualna lub tożsamość płciowa nie są ujawniane pracownikom opieki zdrowotnej. Pacjenci LGBT z nowotworem i ich opiekunowie po wielu często przykrych doświadczeniach związanych z ujawnieniem, transformacją, długoletniej historii uprzedzeń, dyskryminacji i marginalizacji stają się nieufni wobec placówek medycznych i pracowników ochrony zdrowia. Niekiedy przybiera to nawet formę chronienia się i unikania kontaktów z personelem medycznym, obarczonych wcześniejszym złym traktowaniem lub obawami przed ich powtórzeniem22–24.
Niektórzy członkowie społeczności LGBT uważają, że orientacja seksualna jest kluczowym aspektem tożsamości. Tym samym ujawnienie nieheteronormatywnej orientacji lub transseksualności będzie w odczuciu pacjentów ważne dla każdego członka zespołu leczniczego25. Osoby otrzymujące opiekę w różnych ośrodkach opieki zdrowotnej zgłaszają poczucie wyższego komfortu po ujawnieniu pracownikom, że są LGBT. Poprawia to relację pracownik medyczny – pacjent – opiekun oraz dobre samopoczucie i jakość opieki26. Ustalenie jasnych zasad zachowań świadczeniodawców i personelu pomocniczego, niedyskryminowania, odpowiedniej komunikacji będzie w przypadku ujawnienia oznaczać bardziej świadomą, zindywizualizowaną i autentyczną opiekę27.
W opiece paliatywnej tożsamość pacjenta oraz życiowe doświadczenie są kluczowe28. Członkowie zespołu paliatywnego muszą akceptować pacjentów, aby pacjenci mogli zaakceptować sami siebie, zwłaszcza w ostatnim okresie życia21.
Planowanie opieki medycznej
Postawa odsuwania w czasie kontaktu ze specjalistami medycyny paliatywnej prowadzi do sytuacji, w której pacjent jest w mniejszym stopniu zaangażowany w planowanie opieki (ang. advance care planning – ACP), a nawet ten udział staje się całkowicie niemożliwy. ACP jest kluczowym procesem efektywnej opieki paliatywnej i opieki u końca życia. Czynnikiem utrudniającym ACP, oprócz wspomnianego opóźnienia, jest brak wyjawienia orientacji seksualnej/identyfikacji płciowej, a także mniej korzystna sytuacja prawna rodzin LGBT.
Seelman i wsp. zbadali, co motywuje starsze (≥ 65 lat) osoby LGBT do planowania opieki u końca życia29. Z przeprowadzonych wywiadów badacze wysunęli wnioski odnośnie do trzech czynników motywujących: potrzeba sprawczości, wiedza o ACP zaczerpnięta od innych i chęć zmniejszenia zagubienia oraz konfliktów wśród najbliższych. Pragnienie sprawczości było głównym powodem planowania opieki, co znajduje też odzwierciedlenie w wynikach badań nad populacją ogólną.
Rodzina z wyboru a rodzina biologiczna
Jednym z założeń medycyny paliatywnej jest objęcie opieką nie tylko chorego, ale również jego rodziny oraz uznanie jej za środowisko chorego, które wymaga wsparcia także w okresie żałoby28. Członkowie społeczności LGBT uważają, że ich partnerzy czy rodziny z wyboru są nieszanowani lub ignorowani przez pracowników opieki paliatywnej30. Pacjenci LGBT stwierdzają, że ich przeszłe bądź teraźniejsze relacje z członkami rodziny biologicznej stanowią źródło niepokoju i przeszkodę w osiągnięciu uczucia spokoju. Personel opieki paliatywnej nie może zakładać, że negatywne i problematyczne relacje pacjenta LGBT z rodziną poprawią się w czasie opieki paliatywnej. Takie założenie może być prawdziwe dla młodszej części populacji LGBT, ponieważ wzrasta społeczna akceptacja18.
Problemy osób LGBT żyjących z zaawansowaną chorobą zagrażającą życiu, które dotykają także ich opiekunów, w tym opiekunów w żałobie, zostały naświetlone w brytyjskim badaniu ACCESSCare31. Badanie przeprowadzono od listopada 2014 do stycznia 2016 r. Wzięło w nim udział 20 chorych, 6 aktualnie opiekujących się i 14 opiekunów po stracie partnera. Osoby ze związków jednopłciowych opisywały, że nie były rozpoznawane przez otoczenie jako będące w żałobie. W wywiadach zwrócono uwagę na istnienie podwójnego tabu: życie w związku jednopłciowym zarówno za życia partnera, jak i w okresie żałoby po jego stracie.
Podsumowanie
Opieka skoncentrowana na pacjencie skupia się na potrzebie stworzenia przez profesjonalistów w ochronie zdrowia terapeutycznej relacji opartej na zaufaniu. Wciąż nie wiadomo, ilu pacjentów ujawnia świadczeniodawcom swoją orientację seksualną i tożsamość płciową. Opiekę medyczną, w tym paliatywną, powinien cechować szacunek dla potrzeb pacjentów LGBT, wynikający z kontekstu kulturowego czy religijnego. Osoby LGBT znajdują się w szczególnej sytuacji społecznej i prawnej, odczuwają mniejsze poczucie bezpieczeństwa niż populacja ogólna, co może utrudniać planowanie opieki. Osoby nieheteronormatywne bywają obarczone historią aktów dyskryminacji, marginalizacji, stygmatyzacji, również ze strony pracowników ochrony zdrowia, na skutek czego utrudniona jest komunikacja z członkami zespołów opieki paliatywnej. W opinii autorów konieczne są dalsze działania w celu zwiększenia świadomości społecznej oraz wrażliwości wobec odmienności kulturowych, religijnych i seksualnych. To znacznie więcej niż tylko zmiany kształtujące tolerancję, to zmiany wartości społecznych, moralnych i etycznych, które będą nie tylko gwarantowane prawnie, ale pozwolą na stopniową przemianę obyczajowości.
Edukacja pracowników ochrony zdrowia powinna podejmować tematy związane z seksualnością człowieka. Szkolenia personelu medycznego w zakresie sytuacji osób LGBT, szczególnych dla nich problemów zdrowotnych i potrzeb wykraczających poza uniwersalne potrzeby pacjenta objętego opieką paliatywną mogą w przyszłości okazać się nie tylko potrzebą, ale koniecznością.
Piśmiennictwo:
1. American Psychological Association. Guidelines for psychological practice with transgender and gender nonconforming people. Am Psychol 2015; 70: 832-864.
2. American Psychological Association. Guidelines for psychological practice with lesbian, gay, and bisexual clients. Am Psychol 2012; 67: 10-42.
3. American Psychological Association & National Association of School Psychologists. Resolution on gender and sexual orientation diversity in children and adolescents in schools. Available from: http://www.apa.org/about/policy/orie ntation- -diversity.aspx.
4. American Psychological Association 2015. VandenBos GR (ed.) APA dictionary of psychology (2nd ed.). Washington, DC.
5. Iniewicz G. Stres mniejszościowy u osób biseksualnych i homoseksualnych. Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2015.
6. Iniewicz G, Grabski B, Mijas M. Zdrowie psychiczne osób homoseksualnych i biseksualnych – rola stresu mniejszościowego. Psychiatr Pol 2012, XLVI: 649-663.
7. Mayer KH, Bradford JB, Makadon HJ i wsp. Sexual and gender minority health: what we know and what needs to be done. Am J Public Health 2008; 98: 989-995.
8. Health-Care Utilization as a Proxy in Disability Determination. National Academies of Sciences, Engineering, and Medicine; Health and Medicine Division; Board on Health Care Services; Committee on Health Care Utilization and Adults with Disabilities. Washington (DC): National Academies Press (US); 2018.
9. Makadon H, Mayer K, Potter J, Goldhammer H (eds.). The Fenway Guide to Lesbian, Gay, Bisexual, and Transgender Health. American College of Physicians; Philadelphia 2007.
10. When Health Care Isn’t Caring – Lambda Legal’s Survey on Discrimination Against LGBT People and People Living with HIV, Lambda Legal, 2010.
11. Maingi S, Bagabag AE, O’Mahony S. Current best practices for sexual and gender minorities in hospice and palliative care settings. J Pain Symptom Manage 2018; 55: 1420-1427.
12. Fredriksen-Goldsen KI, Kim HJ, Barkan SE i wsp. Health disparities among lesbian, gay, and bisexual older adults: results from a population-based study. Am J Public Health 2013; 103: 1802-1809.
13. Nelson ChL, Andel R. Does sexual orientation relate to health and well-being? Analysis of adults 50+ years of age. Gerontologist 2020; 60: 1282-1290.
14. Wolitski RJ, Stall R, Valdiserri RO (eds.) Unequal Opportunity: Health Disparities Affecting Gay and Bisexual Men in the United States. Oxford University Press, New York 2008.
15. Meyer IL, Northridge ME (eds.) The Health of Sexual Minorities: Public Health Perspectives on Lesbian, Gay, Bisexual and Transgender Populations. Springer, New York 2007.
16. Tamargo ChL, Quinn GP, Sanchez JA i wsp. Cancer and the LGBTQ population: quantitative and qualitative results from an oncology providers’ survey on knowledge, attitudes, and practice behaviors. J Clin Med 2017; 6: 93.
17. Fish J, Bewley S. Using human rights-based approaches to conceptualise lesbian and bisexual women’s health inequalities. Health Soc Care Community 2010; 18: 355-62.
18. Sabin JA, Riskind RG, Nosek BA. Health care providers’ implicit and explicit attitudes toward lesbian women and gay men. Am J Public Health 2015; 105: 1831-1841.
19. Implicit Association Test, IAT. Available from: https://implicit. harvard.edu/implicit/poland/takeatest.html.
20. Stein GL, Berkman C, O’Mahony S i wsp. Experiences of lesbian, gay, bisexual, and transgender patients and families in hospice and palliative care: perspectives of the palliative care team. J Palliat Med 2020; 23: 817-824.
21. O’Mahony S, Maingi S, Scott BH i wsp. Perspectives on creating an inclusive clinical environment for sexual and gender minority patients and providers. J Pain Symptom Manage 2020; 59: e9-e11.
22. Lambda Legal. When Health Care Isn’t Caring: Lambda Legal’s Survey of Discrimination Against LGBT People and People with HIV. New York 2010. Available from: https://www.lambdalegal.org/sites/default/files/publications/downloads/whcic- -report_when-health-care-isnt-caring.pdf.
23. Almack K, Seymour J, Bellamy G. Exploring the impact of sexual orientation on experiences and concerns about end of life care and on bereavement for lesbian, gay and bisexual older people. Sociology 2010; 44: 908-924.
24. Institute of Medicine (US). Committee on Lesbian, Gay, Bisexual, and Transgender Health Issues and Research Gaps and Opportunities. The Health of Lesbian, Gay, Bisexual and Transgender (LGBT) People: Building a Foundation for Better Understanding. Institute of Medicine, Washington, DC 2011.
25. Cloyes KG, Hull W, Davis A. Palliative and end-of-life care for lesbian, gay, bisexual, and transgender (LGBT) cancer patients and their caregivers. Semin Oncol Nurs 2018; 34: 60-71.
26. Fish J, Lockley A. Cancer – improving the cancer journey for lesbian, gay, bisexual and trans people. Leicester: De Montfort University 2015. Available from: https://www.dora.dmu.ac.uk/bitstream/handle/2086/12303/Fish proc.20 proc.26 proc.20Lockley proc.20 proc.282015 proc.29 proc.20Improving proc.20the proc.20Cancer proc.20Journey. pdf?sequence=1&isAllowed=y.
27. Matthews AK, Peterman AH, Delaney P i wsp. A qualitative exploration of the experiences of lesbian and heterosexual patients with breast cancer. Oncol Nurs Forum 2002; 29: 1455- 1462.
28. Ciałkowska-Rysz A. i Dzierżanowski T (red). Medycyna paliatywna. Termedia, Poznań 2019.
29. Seelman KL, Lewinson T, Engleman L i wsp. Motivations for advance care and end-of-life planning among lesbian, gay, and bisexual older adults. Qualitative Social Work 2018. SW Publications 85.
30. Bristowe K, Marshall S, Harding R. The bereavement experiences of lesbian, gay, bisexual and/or trans* people who have lost a partner: a systematic review, thematic synthesis and modelling of the literature. Palliat Med 2016; 30: 730-744.
31. Bristowe K, Hodson M, Wee B i wsp. Recommendations to reduce inequalities for LGBT people facing
32. advanced illness: ACCESSC are national qualitative interview study. Palliat Med 2018; 32: 23-35.
Artykuł opublikowano w „Medycynie Paliatywnej” 1/2021.
Przeczytaj także: „Przyszli lekarze a przekazywanie złych wiadomości” i „Duże ryzyko depresji u nieformalnych opiekunów chorych leczonych paliatywnie”.

Źródło:
Medycyna Paliatywna/Michał Graczyk, Wojciech Leśniak, Marta Łabuś-Centek i Tomasz Dzierżanowski
Medycyna Paliatywna/Michał Graczyk, Wojciech Leśniak, Marta Łabuś-Centek i Tomasz Dzierżanowski



















